Kandydoza
| candidosis | |
| |
| Klasyfikacje | |
| ICD-10 | |
|---|---|

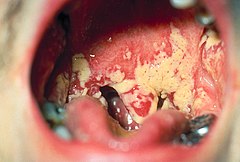
Kandydoza, drożdżyca, kandydiaza, kandydioza, dawniej bielnica lub moniliaza (łac. candidiasis, candidosis) – grzybicza, oportunistyczna infekcja skóry, błon śluzowych, paznokci lub rzadziej infekcja uogólniona. Choroba ta najczęściej jest wywoływana przez grzyby chorobotwórcze z rodzaju Candida (zwłaszcza bielnika białego), zwane potocznie drożdżakami. Rozpoznaje się ją głównie poprzez badania mikroskopowe i hodowlane.
Epidemiologia[edytuj | edytuj kod]
Gatunki z rodzaju Candida występują na całym świecie[1]. C. albicans występuje u 40–80% zdrowych ludzi jako składnik flory przewodu pokarmowego[1].
Do czynników sprzyjających występowaniu drożdżycy zalicza się:
- niedobory witaminowe (przede wszystkim niedobory witamin z grupy B)
- maceracja naskórka związana z nadmiernym poceniem
- mikrourazy skóry
- zaburzenia hormonalne
- otyłość, cukrzyca, ciąża
- upośledzona odporność wywołana przez stosowanie antybiotyków (wyniszczających florę bakteryjną organizmu) lub leków obniżających odporność (np. leki immunosupresyjne, steroidy, leki stosowane w chemioterapii nowotworów)
- alkoholizm (zwiększa ryzyko drożdżycy pokarmowej)
- zabiegi inwazyjne, na przykład wszczepienie sztucznej zastawki serca lub długotrwałe cewnikowanie[1].
Postacie[edytuj | edytuj kod]
- Zapalenie jamy ustnej wywołane przez Candida
- Pleśniawki jamy ustnej
- Kandydoza płucna
- Zapalenie płuc wywołane przez Candida
- Kandydoza skóry i paznokci
- Wywołane przez Candida: zapalenie paznokci, zapalenie wałów paznokciowych. Nie obejmuje pieluszkowego zapalenia skóry
- Kandydoza sromu i pochwy
- Zapalenie sromu i pochwy wywołane przez Candida, zapalenie sromu i pochwy wywołane przez Moniliaceae, pleśniawki pochwowe
- Kandydoza umiejscowiona w innych częściach okolicy moczowo-płciowych
- Kandydozowe zapalenie: żołędzi prącia, cewki moczowej
- Zapalenie opon mózgowych wywołane przez Candida
- Zapalenie wsierdzia wywołane przez Candida
- Posocznica wywołana przez Candida
- Sepsa grzybicza wywołana przez Candida
- Kandydoza o innym umiejscowieniu
- Wywołane przez Candida: zapalenie czerwieni wargowej, zapalenie jelit
- Kandydoza nieokreślona
- Pleśniawki BNO
- Choroba wywołana przez HIV, której skutkiem jest kandydoza (B20.4)
- Wyprzenie (L30.4)
- Kandydoza u noworodków (P37.5)[2]
- Kandydoza żołądka (grzybicze zapalenie błony śluzowej żołądka)
- Kandydoza dwunastnicy (grzybicze zapalenie błony śluzowej dwunastnicy)[3]
Drożdżyca paznokci i wałów paznokciowych[edytuj | edytuj kod]
W okresie wczesnym uwidacznia się jako obrzęk, silnie zaczerwienione i bolesne zgrubienie wału paznokciowego, natomiast przy ucisku spod wału sączy się ropna wydzielina. W czasie choroby skóra w tych okolicach staje się cienka, napięta oraz zmieniona zapalnie. W zmianach długotrwałych płytki stają się żółtawo-brunatne, tracą połysk, ulegają przerostowi i rozwarstwieniu.
Wyprzenie drożdżakowe[edytuj | edytuj kod]
Podobne jest do wyprzenia bakteryjnego. Najczęściej rozwija się w trzeciej i czwartej przestrzeni międzypalcowej rąk (czyli między III a IV oraz IV a V palcem), rzadziej w przestrzeniach międzypalcowych stóp oraz fałdy skórne; okolice podsutkowe (u otyłych kobiet), pachwinowe i międzypośladkowe (u noworodków). Rozwojowi choroby sprzyja praca wymagająca częstego moczenia dłoni np. kucharka, sprzątaczka. Widoczne objawy to ogniska rumieniowo-wysiękowe i złuszczające, ograniczone do miejsc przylegania fałdów, wykazuje znaczną macerację naskórka i popękanie w głębi fałdów.
Drożdżyca błon śluzowych[edytuj | edytuj kod]
Umiejscawia się najczęściej w pochwie, sromie, przewodzie pokarmowym, jamie ustnej (np. jako zajady lub zapalenie języka). W przypadku zajęcia narządów płciowych kobiet, charakterystyczne objawy choroby to: obrzęk, zaczerwienienie błon śluzowych i ropne upławy. Przy pożyciu płciowym mężczyzna zostaje zakażony, możliwe jest także zakażenie kobiety przez mężczyznę. Objawy drożdżycy mężczyzn to: podrażnienie i stan zapalny żołędzi i wewnętrznej powierzchni napletka ze świądem i pieczeniem. Drożdżyca wrodzona noworodków zwykle objawia się zmianami skórnymi i błon śluzowych lecz może przebiegać w postaci sepsy[4][5]. U dzieci występuje często pod postacią pleśniawki. Kandydoza pochwy i przewodu pokarmowego jest najczęściej skutkiem ubocznym długotrwałej antybiotykoterapii lub osłabienia układu odpornościowego spowodowanego chorobą, na przykład białaczką lub AIDS.
Leczenie[edytuj | edytuj kod]
Leczenie opiera się przede wszystkim na stosowaniu barwników (zieleń brylantowa, jodyna, eozyna) oraz na przyjmowaniu przez chorego dużych dawek witamin z grupy B. W wypadku gdy ze zmian chorobowych sączy się ropna wydzielina stosuje się okłady. Pomocne w leczeniu drożdżyc są także antybiotyki lub inne leki np. natamycyna, nystatyna. W przypadku rozległych zakażeń, na które nie skutkuje miejscowe leczenie, stosuje się też ogólnie flukonazol, worykonazol i czasem ketokonazol, przy czym dwa pierwsze działają lepiej i mają mniej działań niepożądanych[6]. W drożdżycach błony śluzowej jamy ustnej dobre efekty lecznicze daje boraks z gliceryną. Leki występują w postaci miejscowych tamponów, maści i kremów. Leczenie drożdżycy, zwłaszcza skóry i paznokci, jest zwykle długotrwałe, wymaga dużej staranności, skrupulatnego przestrzegania higieny osobistej. W drożdżycy stóp wskazane jest używanie luźnego obuwia.
Candida należy do drobnoustrojów oportunistycznych.
Lekooporność[edytuj | edytuj kod]
Do podstawowych czynników lekooporności Candida należą[7]:
- w stosunku do wszystkich antymikotyków: wytwarzanie biofilmu
- w stosunku do polienów: obniżanie ilości ergosterolu w ścianie komórkowej
- w stosunku do azoli: mutacji punktowych w genie kodującym demetylazę lanosterolu (ERG11), nadmierną ekspresję ERG11, zmniejszone pobieranie azoli ze środowiska, wyrzut azoli z komórki grzyba za pomocą pomp białkowych, mutacje w genie ERG3 (kodującego dysmutazę) umożliwiające tolerancję zmetylowanych steroli, tworzenie biofilmu, pobieranie cholesterolu gospodarza w warunkach niedoboru lub braku ergosterolu
- w stosunku do echinokandyn: głównie mutacje w genach odpowiedzialnych za wytwarzanie syntazy 1,3-β-glucanu (gen FKS).
Eliminacja lekooporności Candida obejmuje[8]:
- stosowanie enzymów rozpuszczających składniki biofilmu, a zwłaszcza fibrynu (np. enzymy serapeptaza, lumbrokinaza, nattokinaza), polisacharydów (np. enzymy glucoamylaza, cellulaza, chitosanasa, hemicellulaza), składników jąder komórkowych (np. enzymy proetaza,peptydaza); wysoką skuteczność w niszczeniu biofilmu wykazuje także N-acetylocysteina[9].
- stosowanie kuracji skojarzonej, zakładającej łączenie dwóch lub trzech leków o odmiennych mechanizmach działania (standardowo stosuje się połączenie amfoterycyna - B i flucytozyna).
Medycyna alternatywna[edytuj | edytuj kod]
Istnieje pseudonaukowy kult twierdzący, że kontakt z Candida powoduje wszelkiego rodzaju powszechne choroby[10]. Część producentów „lekarstw” musiała płacić kary za wprowadzanie konsumentów w błąd[11], zaś American Academy of Allergy and Immunology twierdzi, że nie istnieje „zespół nadwrażliwości na Candida”[12].
Klasyfikacja ICD10[edytuj | edytuj kod]
| kod ICD10 | nazwa choroby |
|---|---|
| ICD-10: B37 | Kandydoza |
| ICD-10: B37.0 | Zapalenie jamy ustnej wywołane przez Candida |
| ICD-10: B37.1 | Kandydoza płucna |
| ICD-10: B37.2 | Kandydoza skóry i paznokci |
| ICD-10: B37.3 | Kandydoza sromu i pochwy |
| ICD-10: B37.4 | Kandydoza umiejscowiona w innych częściach okolicy moczowo-płciowej |
| ICD-10: B37.5 | Zapalenie opon mózgowo-rdzeniowych wywołane przez Candida |
| ICD-10: B37.6 | Zapalenie wsierdzia wywołane przez Candida |
| ICD-10: B37.7 | Posocznica wywołana przez Candida |
| ICD-10: B37.8 | Kandydoza o innym umiejscowieniu |
| ICD-10: B37.9 | Kandydoza nieokreślona |
Przypisy[edytuj | edytuj kod]
- ↑ a b c Mikrobiologia i choroby zakaźne. Wrocław: "Urban & Partner", 2000, s. 387. ISBN 83-85842-59-4.
- ↑ Międzynarodowa Statystyczna Klasyfikacja Chorób i Problemów Zdrowotnych, ICD-10 Wydanie 2008. csioz.gov.pl. [zarchiwizowane z tego adresu (2019-10-13)]., Centrum Systemów Informacyjnych Ochrony Zdrowia
- ↑ Dąbrowski A.: Zapalenie błony śluzowej żołądka spowodowane zakażeniem Helicobacter pylori w ujęciu światowego konsensusu z Kioto. Medycyna Praktyczna, 2016; 1: 63-67
- ↑ Skoczylas MM, Walat A, Kordek A, Loniewska B, Rudnicki J, Maleszka R, Torbé A. Congenital candidiasis as a subject of research in medicine and human ecology, Annals of Parasitology 2014;60(3):179-89.
- ↑ Skoczylas M, Kordek A, Łoniewska B, Maleszka R, Torbé A, Rudnicki J. Drożdżyca pochwy jako przyczyna sepsy grzybiczej o niepomyślnym przebiegu u noworodka ze skrajnie małą urodzeniową masą ciała, Postępy Neonatologii 2011;17(2):50-53.
- ↑ Mutschler, Farmakologia i Toksykologia, Stuttgart 2001, wydanie I polskie, strona 848
- ↑ Małgorzata Bondaryk, Wiesław Kurzątkowski, Monika Staniszewska, Antifungal agents commonly used in the superficial and mucosal candidiasis treatment: mode of action and resistance development, „Postępy Dermatologii i Alergologii”, 30 (5), 2013, s. 293–301, DOI: 10.5114/pdia.2013.38358, PMID: 24353489, PMCID: PMC3858657.
- ↑ Alfonso Javier Carrillo-Muñoz i inni, Combination antifungal therapy: A strategy for the management of invasive fungal infections, „Revista Española de Quimioterapia”, 27 (3), 2014, s. 141-158.
- ↑ S Dinicola i inni, N-acetylcysteine as powerful molecule to destroy bacterial biofilms. A systematic review, „European Review for Medical and Pharmacological Sciences”, 18 (19), 2014, s. 2942-8, PMID: 25339490.
- ↑ F.C. Odds, Candida infections: an overview, „Critical Reviews in Microbiology”, 15 (1), 1987, s. 1–5, DOI: 10.3109/10408418709104444, ISSN 1040-841X, PMID: 3319417 [dostęp 2019-10-13].
- ↑ "Candidiasis Hypersensitivity" [online], www.ncahf.org [dostęp 2019-10-13].
- ↑ Candidiasis hypersensitivity syndrome. Executive Committee of the American Academy of Allergy and Immunology, „The Journal of Allergy and Clinical Immunology”, 78 (2), 1986, s. 271–273, DOI: 10.1016/s0091-6749(86)80073-2, ISSN 0091-6749, PMID: 3734279 [dostęp 2019-10-13].
Bibliografia[edytuj | edytuj kod]
- Witold Gumułka, Wojciech Rewerski: Encyklopedia zdrowia. T. II. 1992.
