Sarkoidoza
| sarcoidosis | |

| |
| Klasyfikacje | |
| ICD-10 | |
|---|---|
Sarkoidoza, choroba Besniera-Boecka-Schaumanna (łac. sarcoidosis) – choroba układu odpornościowego charakteryzująca się powstawaniem ziarniniaków (małych grudek zapalnych), które nie podlegają martwicy. Praktycznie każdy organ może być nią dotknięty, chociaż najczęściej pojawia się w węzłach chłonnych i płucach. Objawy mogą się pojawić nagle, ale najczęściej postępują stopniowo. W obrazie rentgenowskim płuc sarkoidoza może przypominać gruźlicę lub chłoniaka.
Epidemiologia[edytuj | edytuj kod]

Sarkoidoza występuje najczęściej u młodych dorosłych osób obu płci, z niewielką przewagą zapadalności u kobiet, co wykazała większość badań. Zapadalność jest najwyższa w grupie osób młodszych niż 40 lat, a szczyt zachorowań przypada na 20-29 lat[1].
Sarkoidoza występuje na świecie u wszystkich ras z chorobowością wynoszącą 1-40 na 100 000 ludzi. Choroba jest najszerzej rozpowszechniona w krajach Europy Północnej, z najwyższą roczną chorobowością około 60 na 100 000 w Szwecji i Islandii. W Stanach Zjednoczonych sarkoidoza występuje częściej u ludzi rasy czarnej niż białej, z roczną chorobowością odpowiednio 35,5 i 10,9 na 100 000[2]. Sarkoidoza występuje rzadziej w Ameryce Południowej, Hiszpanii i Indiach.
Różnice w zapadalności na świecie mogą przynajmniej częściowo wynikać z braku programów przesiewowych w niektórych regionach świata, a także przykryciem objawów choroby przez inne choroby ziarniniakowe, jak np. gruźlicę, które mogą interferować z rozpoznaniem sarkoidozy, jeśli ich obraz jest dominujący[1].
Mogą także występować różnice w stopniu zaawansowania choroby. Niektóre badania sugerują, że ludzie pochodzenia afrykańskiego mogą chorować na sarkoidozę o poważniejszym przebiegu względem ludzi białych, u których choroba może częściej występować pod postacią bezobjawową[3].
Objawy i przebieg[edytuj | edytuj kod]



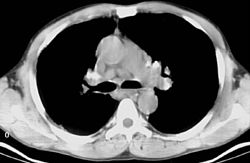
Sarkoidoza jest chorobą układową i dlatego może dotknąć każdy narząd. Mało specyficzne są najczęstsze objawy choroby, takie jak: zmęczenie, na które nie ma wpływu sen, bóle o różnym natężeniu, suchość oczu, zamazane widzenie, skrócenie oddechu, suchy, ostry kaszel, uszkodzenia skóry.
Objawy skórne[4] są zmienne, mogą mieć charakter zmian guzkowych, guzowatych i naciekowych. Guzki dają dodatni objaw diaskopii, tak jak guzki gruźlicze a ich zejście pozostawia powierzchowną bliznę. Owrzodzenia z reguły nie powstają. Ogniska zmian skórnych szerzą się pełzakowato, ze zmianami czynnymi umiejscowionymi obwodowo. Wyróżniamy kilka odmian sarkoidozy skórnej:
- sarkoid guzowaty, odmiana podskórna (Dariera-Roussy) – ma postać podskórnych guzów niezapalnych, umiejscowionych głównie na kończynach dolnych;
- odmiana naczyniowa (angiolupoid) – ma postać sinawobrunatnych lub czerwonobrunatnych nacieków, najczęściej na skórze nosa, zwłaszcza w miejscu przylegania oprawki okularów; odmiana częstsza u kobiet;
- sarkoid odmrozinowy, odmiana odmrozinowa (lupus pernio) – ma postać zlewnych sinoczerwonych nacieków, głównie na twarzy, uszach i rękach;
- odmiana drobnoguzkowa rozsiana (sarcoidosis miliaris) – dotycząca głównie twarzy;
- odmiana drobnoguzkowa o układzie obrączkowatym (sarcoidosis circinata).
W obrębie układu oddechowego sarkoidoza najczęściej objawia się jako choroba restrykcyjna płuc powodująca spadek ich objętości oraz podatności (zdolności do rozciągania). Pojemność życiowa płuc jest zmniejszona i większa część powietrza może ulec wydmuchnięciu w ciągu pierwszej sekundy (wzrasta FEV1). To oznacza, że stosunek FEV1/FVC również wzrasta.
Połączenie sarkoidu guzowatego, obustronnej wnękowej limfadenopatii i artralgii nosi nazwę zespołu Löfgrena, który ma względnie dobre rokowanie.
Do objawów ocznych należą: zapalenie błony naczyniowej oka (uveitis), tęczówki i ciała rzęskowego (iridocyclitis) oraz siatkówki (retinitis), które mogą być przyczyną utraty ostrości widzenia, a nawet mogą spowodować ślepotę.
Sarkoidoza przebiegająca z zajęciem układu kostnego może powodować torbielowate rozszerzenia kości krótkich dłoni i stóp (tzw. zespół Jünglinga).
Sarkoidoza zajmująca elementy układu nerwowego (ośrodkowego lub obwodowego) nosi nazwę neurosarkoidozy.
Sarkoidoza często zajmuje również układ krążenia (mięsień sercowy) oraz układ moczowy.
Występujące razem: zapalenie przedniej części błony naczyniowej oka, zapalenie ślinianek przyusznych (parotitis), porażenie nerwu twarzowego oraz gorączka noszą nazwę zespołu Heerfordta-Waldenstroma.
Objawem sarkoidozy może być hiperkalcemia (podwyższone stężenie wapnia) i jej następstwa.
Etiologia i patofizjologia[edytuj | edytuj kod]
Wśród możliwych przyczyn sarkoidozy pojawiła się hipoteza ekspozycji na krzemionkę (ditlenek krzemu, SiO2) używaną m.in. jako składnik niektórych leków[5]. Lekarze hiszpańscy, obserwując reakcję organizmu swoich pacjentów na podanie leków hipotensyjnych, postawili hipotezę, że ditlenek krzemu zawarty w tych lekach może powodować szkodliwe reakcje, w tym również ciężkie. Jedynym elementem wspólnym między różnymi podawanymi pacjentom lekami był związek krzemionki (anhydrous colloidal silica) zawarty w tabletkach. Powiązanie z tym komponentem i sarkoidozą zostało zademonstrowane poprzez wystąpienie i zniknięcie symptomów w trzech różnych przypadkach z trzema różnymi lekami. Reakcja ta jest prawdopodobnie spowodowana odpowiedzią immunologiczną i zapalną na krzemionkę na poziomie jelitowym, która spowodowała reakcję ponadnormalną w osobie ewidentnie predysponowanej na sarkoidozę[5][6].
Istnieją też doniesienia, że pewne bakterie pozbawione ścian komórkowych mogą być prawdopodobnymi patogenami[7]. Te bakterie nie są wykrywane w standardowych testach laboratoryjnych. Uważało się, że może istnieć czynnik dziedziczny, gdyż niektóre rodziny posiadają licznych członków z sarkoidozą. Do tej pory nie znaleziono jednak żadnego genetycznego znacznika, który mógłby mieć znaczenie i alternatywna hipoteza mówi, że członkowie tej samej rodziny są wystawieni na podobne środowiskowe czynniki chorobotwórcze. Istnieją także doniesienia o przeniesieniu sarkoidozy poprzez transplantowane organy[8]. Sarkoidoza często powoduje rozregulowanie wytwarzania witaminy D; jej pozanerkowa produkcja może być oznaczona. Produkcja witaminy D zachodzi więc również poza nerką[9]. Ma to swoje konsekwencje w podwyższonym poziomie 1,25 dihydroksycholekalcyferolu i objawach hiperwitaminozy D, takich jak: zmęczenie, brak siły lub energii, drażliwość, metaliczny smak w ustach, czasowe utraty pamięci lub problemy związane z procesami poznawczymi. Fizjologiczna odpowiedź kompensacyjna (na przykład obniżenie poziomu hormonów przytarczyc) może spowodować, że u pacjenta nie rozwinie się jawna hiperkalcemia.
Leczenie[edytuj | edytuj kod]
Kortykosteroidy były standardowym środkiem w leczeniu przez wiele lat. U niektórych pacjentów takie postępowanie może spowolnić lub odwrócić przebieg choroby. Reszta nie odpowiada zadowalająco na terapie steroidami. Użycie kortykosteroidów w łagodnej postaci choroby jest kontrowersyjne, gdyż nieraz dochodzi do samoistnego ustąpienia choroby bez leczenia. Dodatkowo, kortykosteroidy posiadają rozpoznane efekty uboczne związane zarówno z wielkością dawki jak również czasem trwania terapii, a ich odstawienie wiąże się czasem z nawrotem choroby i pogorszeniem stanu pacjenta[10].
Poważne objawy leczy się ogólnie steroidami, a później również lekami specyficznymi – lekami przeciwreumatycznymi. Jako że ziarniniaki są spowodowane gromadzeniem się komórek układu odpornościowego, szczególnie limfocytów T, były doniesienia o sukcesach przy leczeniu za pomocą leków immunosupresyjnych, inhibitorów interleukiny 2 lub anty-TNF (tzw. leki biologiczne). Żadne z tych postępowań nie przyniosło wiarygodnych wskazań co do sposobu leczenia i przy ich okazji może dojść do wystąpienia znaczących efektów ubocznych, takich jak zwiększenie ryzyka reaktywacji latentnej gruźlicy.
Unikanie promieniowania słonecznego, a także żywności zawierającej witaminę D jest konieczne u pacjentów, którzy są podatni na rozwinięcie hiperkalcemii, gdyż pomoże to u nich złagodzić objawy.
Są doniesienia, że antybiotykoterapia okazała się efektywna w przypadku postaci płucnej i skórnej sarkoidozy, a także w przypadku zajęcia węzłów chłonnych[11][12], ale nie jest to obecnie[kiedy?] podstawowy element terapii.
Klasyfikacja ICD10[edytuj | edytuj kod]
| kod ICD10 | nazwa choroby |
|---|---|
| ICD-10: D86 | Sarkoidoza |
| ICD-10: D86.0 | Sarkoidoza płucna |
| ICD-10: D86.1 | Sarkoidoza węzłów chłonnych |
| ICD-10: D86.2 | Sarkoidoza płucna współistniejąca z sarkoidozą węzłów chłonnych |
| ICD-10: D86.3 | Sarkoidoza skórna |
| ICD-10: D86.8 | Sarkoidoza innych narządów oraz wielonarządowa |
| ICD-10: D86.9 | Nieokreślona sarkoidoza |
Zobacz też[edytuj | edytuj kod]
Przypisy[edytuj | edytuj kod]
- ↑ a b Baughman RP, Lower EE, du Bois RM. Sarcoidosis. The Lancet 2003/3/29;361(9363):1111-8.
- ↑ Henke, C. E., G. Henke, L. R. Elveback, C. M. Beard, D. J. Ballard and L. T. Kurland. 1986. The epidemiology of sarcoidosis in Rochester, Minnesota: a population-based study of incidence and survival. Am J Epidemiol 123:840–845.
- ↑ "American Thoracic Society: Statement on sarcoidosis. Am J Respir Crit Care Med 1999;160:736-755.
- ↑ Skórna postać sarkoidozy [online], www.termedia.pl [dostęp 2022-08-01] (pol.).
- ↑ a b Rosa Solà i inni, Silica in oral drugs as a possible sarcoidosis-inducing antigen, „The Lancet”, 373 (9679), 2009, p1919-1996.
- ↑ Newsletter Xagena, Aggiornamento in Medicina, La silice delle compresse può scatenare la sarcoidosi [online], źródło AIFA (Agenzia italiana del farmaco, Włoska agencja farmaceutyczna), 2009 [dostęp 2015-01-28].
- ↑ Peter L. Almenoff i inni, Growth of acid fast L forms from the blood of patients with sarcoidosis, „Thorax”, 51 (5), 1996, s. 530-533, PMID: 8711683, PMCID: PMC473601.
- ↑ M.L. Padilla, G.J. Schilero, A.S. Teirstein, Donor-acquired sarcoidosis, „Sarcoidosis, Vasculitis and Diffuse Lung Diseases”, 19 (1), 2002, s. 18-24, PMID: 12002380.
- ↑ Galen L. Barbour i inni, Hypercalcemia in an anephric patient with sarcoidosis: evidence for extrarenal generation of 1,25-dihydroxyvitamin D, „The New England Journal of Medicine”, 305 (8), 1981, s. 440-443, DOI: 10.1056/NEJM198108203050807, PMID: 6894783.
- ↑ Jonathan E. Gottlieb i inni, Outcome in sarcoidosis. The relationship of relapse to corticosteroid therapy, „Chest”, 111 (3), 1997, s. 623-631, DOI: 10.1378/chest.111.3.623, PMID: 9118698.
- ↑ Hervé Bachelez i inni, The use of tetracyclines for the treatment of sarcoidosis, „Archives of Dermatology”, 137 (1), 2001, s. 69-73, DOI: 10.1001/archderm.137.1.69, PMID: 11176663.
- ↑ Trevor G. Marshall, Frances E Marshall, Sarcoidosis succumbs to antibiotics--implications for autoimmune disease, „Autoimmunity Reviews”, 3 (4), 2004, s. 295-300, DOI: 10.1016/j.autrev.2003.10.001, PMID: 15246025.
Bibliografia[edytuj | edytuj kod]
- Stefania Jabłońska, Sławomir Majewski Choroby skóry i choroby przenoszone drogą płciową PZWL 2005, ISBN 83-200-3367-5.
- Gerd Herold i współautorzy Medycyna wewnętrzna. Repetytorium dla studentów i lekarzy wyd. IV PZWL 2005 ISBN 83-200-3380-2
- Nunes H, Bouvry D, Soler P, Valeyre D. Sarcoidosis. „Orphanet J Rare Dis”. 2, s. 46, 2007. DOI: 10.1186/1750-1172-2-46. PMID: 18021432.
