Zespół splenomegalii tropikalnej
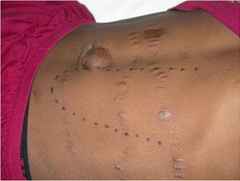 Pacjent z zespołem splenomegalii tropikalnej (wielkość śledziony została zaznaczona na skórze brzucha) | |
| Klasyfikacje | |
| ICD-10 |
R16.1 |
|---|---|
Zespół splenomegalii tropikalnej (ang. tropical splenomegaly syndrome, „big spleen” syndrome, Bengal splenomegaly, idiopathic splenomegaly and African macroglobulinaemia, hyper-reactive malarial splenomegaly syndrome, HMS) – utrzymujące się ponad dwudziestokrotne powiększenie śledziony spowodowane przewlekłą stymulacją antygenową w przebiegu malarii.
Etiologia
[edytuj | edytuj kod]Dokładna etiologia zespołu splenomegalii tropikalnej jest nieznana[2]. Pacjenci z zespołem splenomegalii tropikalnej mają wysokie poziomy przeciwciał przeciwko zarodźcowi sierpowemu (Plasmodium falciparum), zarodźcowi ruchliwemu (Plasmodium vivax) oraz zarodźcowi owalnemu (Plasmodium ovale) i zespół ten jest najprawdopodobniej spowodowany przewlekłą stymulacją antygenową[2]. Przewlekła lub powtarzająca się ekspozycja na zarodźca malarii wywołuje nasiloną odpowiedź poliklonalną limfocytów B, co prowadzi do nadmiernej i w części niekontrolowanej produkcji immunoglobuliny M i rozpoczyna proces prowadzący ostatecznie do zespołu splenomegalii tropikalnej[2].
Epidemiologia
[edytuj | edytuj kod]Zespół splenomegalii tropikalnej występuje jedynie u osób zamieszkujących lub odwiedzających strefę międzyzwrotnikową[3][4]. Częstość występowania szacowana jest na 1,6 na 1 000 chorych na malarię[4]. Natomiast w różnych populacjach może być różna i sięgać do 80-85% chorych na malarię w Upper Watut Valley w Papui-Nowej Gwinei[4].
Obraz kliniczny
[edytuj | edytuj kod]Podstawowymi objawami klinicznymi zespołu splenomegalii tropikalnej jest powiększenie obwodu brzucha oraz ból brzucha[2]. Powiększenie obwodu brzucha może się zwiększać oraz zmniejszać, natomiast ból brzucha może zarówno przewlekły jak i ostry[2]. W badaniu fizykalnym uwagę zwracają bladość powłok skóry, niektórzy pacjenci są wyniszczeni i mają żółtaczkę, bez gorączki oraz tachykardii[2]. Pomimo że śledziona powiększa swoją masę ponad dwudziestokrotnie[5], cześć chorych nie ma żadnych objawów klinicznych[4]. Zespół splenomegalii tropikalnej może się rozwinąć wiele lat po opuszczeniu strefy tropikalnej[2].
W ciąży może dojść do ciężkiej hemolizy, zwykle poprzedzonej napadami gorączki[2].
Rozpoznanie
[edytuj | edytuj kod]Rozpoznanie jest stawiane na podstawie kryteriów określonych w 1981 przez nigeryjskiego lekarza Yisę Moronfolę Fakunle[4] w modyfikacji Imeldy Bates oraz George’a Bedu-Addo (1997)[2][6].
| Duże kryteria | Małe kryteria |
|---|---|
|
|
Diagnostyka różnicowa
[edytuj | edytuj kod]Zespół splenomegalii tropikalnej należy różnicować z zespołami limfoproliferacyjnymi, brucelozą, reakcją Jarischa-Herxheimera podczas leczenia schistosomatozy oraz malarii, zespołem Felty’ego, hemofagocytarną limfohistiocytozą, mononukleozą zakaźną, leiszmaniozą, talasemią, salmonellozą, niedokrwistością sierpowatokrwinkową, chłoniakiem śledziony, trypanosomozą oraz gruźlicą[2].
Leczenie
[edytuj | edytuj kod]W leczeniu stosowane są leki przeciwmalaryczne[4][2]. Leczenie jest zależne od miejsca zamieszkania pacjenta[4]. Pacjenci zamieszkali poza strefą występowania malarii wymagają jedynie leczenia zgodnego ze schematem leczenia ostrego epizodu malarii, natomiast pacjenci, którzy są narażeni na stały kontakt z zarodźcem, wymagają najprawdopodobniej przewlekłego leczenia, które zwykle powinno być stosowane do końca życia pacjenta[4][2]. Jednakowo skuteczne są chlorochina oraz prokwanil[2].
Splenektomia jest obciążona dużym ryzykiem zgonu (31-39%) i jest wskazana jedynie u pacjentów z bardzo dużą splenomegalią i bardzo dużymi objawami klinicznymi[4]. Po splenektomii u części pacjentów dochodzi do stopniowo narastającej hepatomegalii[4].
Rokowanie
[edytuj | edytuj kod]Zespół splenomegalii tropikalnej jest obciążony poważnym rokowaniem[4] i u pacjentów leczonych jest obciążony śmiertelnością od 20 do 57%, która wzrasta wraz z wielkością śledziony[2]. Śmiertelność wrasta u pacjentów nieleczonych bądź pobierających leczenie nieregularnie[2].
Przypisy
[edytuj | edytuj kod]- ↑ R16.1 Splenomegaly, not elsewhere classified. ICD10Data.com. [dostęp 2016-06-14]. (ang.).
- ↑ a b c d e f g h i j k l m n o Mundeep K Kainth, Mudra Kumar, Vikramjit S Kanwar, Robert J Arceci, J Martin Johnston. Tropical Splenomegaly Syndrome. „Medscape”, 2015. (ang.).
- ↑ WR. Pitney. The tropical splenomegaly syndrome.. „Trans R Soc Trop Med Hyg”. 62 (5), s. 717-28, 1968. PMID: 4179153.
- ↑ a b c d e f g h i j k S. Leoni, D. Buonfrate, A. Angheben, F. Gobbi i inni. The hyper-reactive malarial splenomegaly: a systematic review of the literature.. „Malar J”. 14, s. 185, 2015. DOI: 10.1186/s12936-015-0694-3. PMID: 25925423.
- ↑ Józef P. Knap (red.), Przemysław Myjak (red.): Malaria w Polsce i na świecie - wczoraj i dziś.. Bielsko-Biała: α-medica press, 2009, s. 119. ISBN 978-83-7522-036-0.
- ↑
 I. Bates, G. Bedu-Addo. Review of diagnostic criteria of hyper-reactive malarial splenomegaly.. „Lancet”. 349 (9059), s. 1178, Apr 1997. DOI: 10.1016/S0140-6736(05)63061-9. PMID: 9113040.
I. Bates, G. Bedu-Addo. Review of diagnostic criteria of hyper-reactive malarial splenomegaly.. „Lancet”. 349 (9059), s. 1178, Apr 1997. DOI: 10.1016/S0140-6736(05)63061-9. PMID: 9113040.
