Patient Protection and Affordable Care Act

Patient Protection and Affordable Care Act (PPACA), powszechnie nazywane Affordable Care Act (ACA), potocznie Obamacare – amerykańska federalna ustawa reformująca system opieki zdrowotnej w Stanach Zjednoczonych, uchwalona przez 111. Kongres Stanów Zjednoczonych i podpisana 23 marca 2010 przez prezydenta Baracka Obamę.
Celami ustawy są zwiększenie liczby osób posiadających ubezpieczenie zdrowotne i zredukowanie kosztów opieki zdrowotnej. Cele te są realizowane poprzez zmianę prawa podatkowego, wprowadzenie dotacji, nałożenie regulacji na rynki medyczne i ubezpieczeniowe oraz stworzenie nowych i rozszerzenie istniejących programów rządowych[1].
W USA nie ma obowiązku nabycia ubezpieczenia zdrowotnego. Obywatele mogą finansować koszty leczenia z własnych środków lub zdecydować się na zakup ubezpieczenia w prywatnej firmie ubezpieczeniowej. Natomiast ACA nakłada dodatkowy podatek na osoby i gospodarstwa domowe, które nie zdecydują się na wykupienie ubezpieczenia[2].
Postanowienia ustawy[edytuj | edytuj kod]
Postanowienia ACA mają wchodzić w życie w latach 2010-2020, ale większość z nich zaczęła obowiązywać od 1 stycznia 2014. Niewiele obszarów amerykańskiego systemu opieki zdrowotnej zostało nienaruszonych, co czyni ACA największą reformą służby zdrowia w USA od czasu wprowadzenia ustawy o Medicare i Medicaid w 1965 roku. Jednak niektóre obszary zostały bardziej zmodyfikowane niż inne. Najbardziej zmodyfikowany został rynek indywidualnych ubezpieczeń. Nowe przepisy prawa wprowadzone przez ACA dotyczą w dużym stopniu właśnie tego rynku. Zachowano natomiast w dużej mierze strukturę programów Medicare, Medicaid i rynek ubezpieczeń oferowanych przez pracodawców. Większość korzyści z zakresu ubezpieczenia została osiągnięta dzięki rozszerzeniu programu Medicaid. Największe oszczędności zostały osiągnięte w ramach programu Medicare. Nie wszystkie przepisy ACA weszły w życie z powodu uchylenia przez Sąd Najwyższy Stanów Zjednoczonych.
Osoby i gospodarstwa domowe[edytuj | edytuj kod]
Osoby i gospodarstwa domowe, które nie wykupiły ubezpieczenia zdrowotnego do 30 stycznia 2017, muszą zapłacić dodatkowy federalny podatek dochodowy 2,5%, jednak nie mniej niż $695 (w skali roku) w przypadku osoby dorosłej i $2085 w przypadku rodzin[2]. Podatek nie dotyczy osób ubezpieczonych przez pracodawcę, objętych programami Medicare i Medicaid lub innymi publicznymi programami zdrowotnymi (jak np. Tricare) oraz członków pewnych organizacji religijnych i sekt. Za niezapłacenie podatku wprowadzonego przez ACA, w przeciwieństwie do innych podatków federalnych, nie grozi kara więzienia, jednak IRS ma uprawnienia aby pobrać niezapłacone podatki z kont osób fizycznych.
Pracodawcy[edytuj | edytuj kod]
Firmy zatrudniające 50 lub więcej osób, które nie oferują ubezpieczenia zdrowotnego swoim pracownikom pracującym na pełny etat, podlegają dodatkowemu opodatkowaniu. Około 44% procent obywateli Stanów Zjednoczonych posiada pracownicze ubezpieczenie zdrowotne.
Dotacje[edytuj | edytuj kod]
ACA wprowadza dotacje do ubezpieczenia zdrowotnego zależne od uzyskanego dochodu. Osoby i gospodarstwa domowe osiągające dochód od 100% do 400% federalnego wskaźnika ubóstwa (ang. Federal Poverty Level) kwalifikują się do otrzymania dotacji na ubezpieczenie zdrowotne. Dochody poniżej 138% FPL kwalifikują do otrzymania świadczeń zdrowotnych w ramach programu Medicaid, jednak ta możliwość nie jest dostępna we wszystkich stanach. Osoby i gospodarstwa domowe, których dochód przekracza 400% FPL i nie posiadają ubezpieczenia pracowniczego, ponoszą koszty ubezpieczenia zdrowotnego we własnym zakresie.
| Dochód w % FPL | Maksymalny udział w kosztach ubezpieczeń | Dochód | Maksymalna roczna składka | Oszczędności ze składki | Dotacja |
|---|---|---|---|---|---|
| 133% | 3% dochodu | $31 900 | $992 | $10 345 | $5040 |
| 150% | 4% dochodu | $33 075 | $1323 | $9918 | $5040 |
| 200% | 6,3% dochodu | $44 100 | $2778 | $8366 | $4000 |
| 250% | 8,05% dochodu | $55 125 | $4438 | $6597 | $1930 |
| 300% | 9,5% dochodu | $66 150 | $6284 | $4628 | $1480 |
| 350% | 9,5% dochodu | $77 175 | $7332 | $3512 | $1480 |
| 400% | 9,5% dochodu | $88 200 | $8379 | $2395 | $1480 |
Regulacje[edytuj | edytuj kod]
ACA nakłada na firmy ubezpieczeniowe obowiązek akceptacji wszystkich osób chcących się ubezpieczyć oraz stosowania tych samych cen składek ubezpieczeniowych bez względu na płeć i stan zdrowia (ang. pre-existing conditions). Firmy nadal mogą różnicować cenę składki zdrowotnej ze względu na miejsce zamieszkania i wiek, jednak składka ubezpieczeniowa osób w wieku 45-64 lata może być tylko trzykrotnie wyższa niż składka osób w wieku 18-24 lata[2].
Firmy ubezpieczeniowe muszą oferować cztery plany ubezpieczeniowe (brązowy, srebrny, złoty oraz platynowy), które pokrywają odpowiednio 60, 70, 80 i 90% kosztów leczenia przez ubezpieczyciela. Pozostała część to udział własny (ang. deductibles), który opłacany jest przez pacjenta[2]. Dodatkowym ograniczeniem udziału osób fizycznych w finansowaniu opieki medycznej jest próg rocznych wydatków na leczenie ($6350 dla osób żyjących samotnie, $12 700 dla rodzin).
Efekty wprowadzenia ustawy[edytuj | edytuj kod]
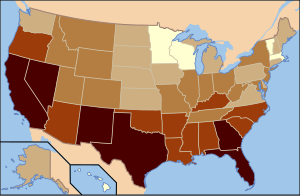
20–27%
16–20%
14–16%
10–14%
4–10%
Pokrycie ubezpieczeniem zdrowotnym[edytuj | edytuj kod]
ACA spowodowała znaczną redukcję liczby osób nieubezpieczonych w USA, którą różne organizacje szacują na 20-24 miliony (w roku 2016).
Według raportu Congressional Budget Office (CBO) około 12 milionów nowych osób wykupiło ubezpieczenie (w tym 10 milionów dzięki otrzymaniu dotacji) a 11 milionów osób zakwalifikowało się do rozszerzonego programu Medicaid. CBO również oświadczyło, że w roku 2016 było około 27 milionów ludzi bez ubezpieczenia zdrowotnego oraz szacuje że poziom 26-28 milionów zostanie utrzymany do roku 2026, co ma stanowić około 10% mieszkańców (7-8% jeśli nie uwzględni się nielegalnych imigrantów)[8].
Według raportu Centers for Disease Control and Prevention (CDC) odsetek osób nieubezpieczonych spadł z 16.0% w roku 2010 do 9.1% w roku 2015[9].
Department of Health and Human Services (HHS) oszacował, że 20 milionów dorosłych w wieku 18-64 lata uzyskało ubezpieczenie dzięki ACA (stan na luty 2016). Z czego 17,7 milionów wykupiło nowe ubezpieczenie w latach 2013-2016 a 2,3 miliona młodych dorosłych w wieku 19-25 lat zostało objętych ubezpieczeniem rodziców, dzięki rozszerzaniu tej możliwości dla osób w wieku do 26 lat.[10] Podobnie Urban Institute ogłosił raport w grudniu 2016, który mówi że około 19,2 miliona Amerykanów uzyskało ubezpieczenie zdrowotne między 2010, a 2015 rokiem[11].
Rozszerzenie programu Medicaid[edytuj | edytuj kod]
ACA rozszerza federalne finansowanie Medicaid, jak i uprawnia do nabycia pomocy wszystkie osoby osiągające dochód poniżej 138% progu ubóstwa. Niemniej jednak Sąd Najwyższy Stanów Zjednoczonych w 2012 roku orzekł, że poszczególne stany nie muszą godzić się na rozszerzenie programu i nie utracą wcześniej ustalonego poziomu finansowania z rządu federalnego. 32 stany (włączając Washington DC) zaadaptowały rozszerzenie programu Medicaid, 19 stanów tego nie zrobiło (stan na grudzień 2016)[12].
W raporcie przedstawionym Kongresowi Stanów Zjednoczonych, instytucja nadzorująca Medicaid - Centers for Medicare and Medicaid Services (CMS) oszacowała, że koszt rozszerzenia w roku 2015 wyniósł $6366 na osobę, około 49% powyżej pierwotnego oszacowania. Ten sam raport mówi, że od 9 do 10 milionów ludzi uzyskało pomoc Medicaid, głównie osoby dorosłe z niskim dochodem[13].
Stany, które odrzuciły rozszerzenie Medicaid mogą utrzymywać kryterium kwalifikujące do otrzymania pomocy znacznie poniżej 133% progu ubóstwa. Wiele z tych stanów nie zaczęło oferować pomocy dorosłym osobom nieposiadającym dzieci. Na przykład w stanie Kansas pełnosprawni dorośli bez dzieci nie kwalifikują się do programu Medicaid, natomiast pełnosprawni dorośli z dziećmi, kwalifikują się jeśli ich zarobki nie przekraczają 32% progu ubóstwa.[14] Kaiser Family Foundation oszacowała w październiku 2015, że 3,1 miliona osób nie zostało objętych opieką zdrowotną, ponieważ niektóre stany odrzuciły rozszerzenie Medicaid.[15] W stanach z rozszerzonym Medicaid odsetek osób nieubezpieczonych w wieku 18-64 lata wynosi średnio 7.3%, w pozostałych stanach wskaźnik ten wynosi średnio 14.1%[16].
Sytuacja polityczna[edytuj | edytuj kod]
Projekt ustawy i późniejsze jej wejście w życie wywołały spór między popierającymi ACA Demokratami a przeciwnymi jej funkcjonowaniu Republikanami. Zwolennicy ustawy mówili o konieczności wyrównywania szans między bogatymi i ubogimi warstwami społeczeństwa. Wskazywali też, że wprowadzenie obowiązku ubezpieczania się uniemożliwi ubezpieczycielom dyskryminację ze względu na stan zdrowia, zadba o konkurencyjność na rynku ubezpieczeń, a sama obecność aktu w systemie prawnym pozwoli na regulowanie i kontrolę rynku ubezpieczeniowego w kontekście ochrony praw ubezpieczonych. Republikanie natomiast, opowiadający się za jak najmniejszą ingerencją państwa w sferę prywatną obywateli, kwalifikowali obligatoryjne ubezpieczenie zdrowotne jako dodatkowy podatek narzucony przez rząd.
Jak wskazał rząd, The Affordable Care Act niesie za sobą liczne korzyści dla obywateli, w tym:
- zapewnia Amerykanom ochronę związaną z opieką zdrowotną,
- doprowadził do powstania Health Insurance Marketplace (HealthCare.Gov) poprzez którą Amerykanie mogą nabyć regulowane przez prawo federalne ubezpieczenie zdrowotne, otwarte na wszystkich obywateli (brak dyskryminacji związanej z płcią, stanem zdrowia),
- rozwój opieki zdrowotnej dla wszystkich dorosłych w wielu stanach,
- udoskonalenie opieki dla osób starszych oraz niepełnosprawnych,
- rozwój opieki medycznej zapewnianej przez pracodawców,
- wprowadzenie obowiązku pokrywania kosztów ubezpieczenia każdego miesiąca, czego nieprzestrzeganie związane jest z utratą zwolnień od opłat, a także z karami pieniężnymi,
- wprowadzenie nowych podatków, ale także ulg podatkowych, związanych z otrzymywanym świadczeniem.
Przypisy[edytuj | edytuj kod]
- ↑ Krugman calls Senate health care bill similar to law in Massachusetts. (ang.).
- ↑ a b c d How Much Will Obamacare Cost Me?. (ang.).
- ↑ Treasury Lays the Foundation to Deliver Tax Credits. (ang.).
- ↑ Health Insurance Premium Credits in the PPACA. Congressional Research Service, 28 kwietnia, 2010. (ang.).
- ↑ Explaining Health Care Reform. Kaiser Family Foundation. (ang.).
- ↑ Explaining Health Care Reform. Kaiser Family Foundation. [dostęp 2016-07-09]. [zarchiwizowane z tego adresu (2016-06-22)]. (ang.).
- ↑ Health Insurance Premium Credits Under PPACA. Congressional Research Service, 2014. (ang.).
- ↑ Federal Subsidies for Health Insurance Coverage for People Under Age 65:2016 to 2026. CBO.gov. [dostęp 2016-11-23]. (ang.).
- ↑ National Health Interview Survey, January to June 2016. CDC.gov. [dostęp 2016-11-23]. (ang.).
- ↑ Health Insurance Coverage and the Affordable Care Act, 2010-2016. [dostęp 2016-12-07]. (ang.).
- ↑ Who Gained Health Insurance Coverage Under the ACA, and Where Do They Live?. Urban Institute. [dostęp 2017-04-22]. (ang.).
- ↑ Current Status of State Medicaid Expansion Decisions. [dostęp 2016-12-05]. (ang.).
- ↑ Cost of Obamacare Medicaid Expansion 49% Higher Than Previously Estimated. August 12, 2016. [dostęp 2016-08-13]. [zarchiwizowane z tego adresu (2016-08-13)]. (ang.).
- ↑ States' Policies on Health Care Exclude Some of the Poorest [online], 2013 [dostęp 2013-05-25] (ang.).
- ↑ The Impact of the Coverage Gap for Adultsin States not Expanding Medicaid.
- ↑ Health Reform Monitoring Survey. [dostęp 2016-12-05]. (ang.).
Bibliografia[edytuj | edytuj kod]
- ObamaCare Facts: An Independent Site For ACA Advice. [dostęp 2016-06-07]. (ang.).
