LASIK

Laser-Assisted in situ Keratomileusis (LASIK) – typ refrakcyjnej operacji laserowej oczu przeprowadzanej przez okulistów dla korekcji krótkowzroczności, dalekowzroczności i astygmatyzmu. W odróżnieniu od metody fotokeratektomii refrakcyjnej, PRK (zwaną też ASA, Advanced Surface Ablation) nie jest wymagane usunięcie nabłonka, dzięki czemu oczy szybciej się goją, a pacjent nie czuje bólu. Można też tą metodą leczyć obydwoje oczu jednocześnie. Występują jednak przypadki, w których wskazane jest przeprowadzenie operacji metodą PRK/ASA. Wielu pacjentów wybiera metodę LASIK alternatywnie do noszenia korekcyjnych okularów albo szkieł kontaktowych.
Historia[edytuj | edytuj kod]
Wynalezienie metody LASIK przypisuje się kolumbijskiemu okuliście hiszpańskiego pochodzenia Jose Barraquerowi. W latach 50. skonstruował on mikrokeratom używany w celu wycięcia wąskich płatków w rogówce i zmiany jej kształtu (jest to tzw. keratomiloza). Dostarczył również wiedzy o tym, jak duża część rogówki musi pozostać niezmieniona, aby skutek leczniczy był długotrwały.
Rozwój technologii spowodował wynalezienie w Rosji metody keratotomii promienistej (ang. radial keratotomy, RK) przez Swiatosława Fiodorowa w latach 70. XX wieku oraz wynalezienia metody PRK (ang. photorefractive keratectomy) w Niemczech przez Theo Seilera w latach 80.
W 1968 w Northrup Corporation Research and Technology Center uniwersytetu Kalifornijskiego Mani Lal Bhaumik i grupa pozostałych naukowców pracujących nad laserami dwutlenkowęglowymi wynaleźli laser ekscymerowy. Dr Bhaumik ogłosił swoje odkrycie w maju 1973 na spotkaniu Denver Optical Society of America w Denver w stanie Kolorado. Później wynalazek opatentował.
Wprowadzenie lasera umożliwiły osiągnięcia w technice laserowej dokonane przez Rangaswamy Srinivasana. W 1980 Srinivasan pracował w laboratorium badawczym IBM Research i odkrył, że ultrafioletowy laser ekscymerowy może wytrawić żywą tkankę w precyzyjny sposób przy równoczesnym braku uszkodzeń cieplnych okolicy. Nazwał to zjawisko fotodekompozycją ablacyjną (Ablative Photodecomposition, APD). Dr. Stephen Trokel opublikował wyniki badań w American Journal of Ophthalmology w 1983 roku.
Pierwszy patent metody LASIK został przyznany przez US Patent Office Gholamowi A. Peymanowi 20 czerwca 1989 (US Patent #4,840,175, "Method for Modifying Corneal Curvature").
Dzięki postępom w technice laserowej oraz rozwojowi technologicznemu i teoretycznemu operacji refrakcyjnej, LASIK została rozwinięta w 1990 przez Lucio Buratto (Włochy) i Ioannis Pallikaris (Grecja) jako połączenie dwóch wcześniejszych metod, LASEK i fotokeratektomii refrakcyjnej (PRK). Szybko stała się popularna z powodu większej precyzji i zmniejszonego w porównaniu z dwiema wcześniejszymi metodami ryzyka powikłań. Dzisiejsze lasery są jeszcze szybsze i precyzyjniejsze a wprowadzone ulepszenia znacznie poprawiły skuteczność zabiegu. Występujące pomimo to ograniczenia i niepożądane efekty były impulsem do dalszych badań nad takimi metodami, jak: Femtosecond Lenticule EXtraction, FLIVC, Epi-LASIK, sub-Bowman’s Keratomileusis i wiele innych.
Zabieg[edytuj | edytuj kod]
Zabieg przeprowadzają okuliści, trwa kilkadziesiąt sekund, a dyskomfort odczuwany przez pacjenta jest minimalny.
Przed[edytuj | edytuj kod]
Pacjenci noszący miękkie szkła kontaktowe zwykle otrzymają zalecenie zaprzestania ich noszenia od 5 do 7 dni przed planowanym zabiegiem. Pacjenci noszący twarde szkła kontaktowe powinni przestawać nosić je na co najmniej 6 tygodni przed zabiegiem, a 12 tygodni jeśli noszą je dłużej niż trzy lata. Wykonuje się badanie rogówki pacjenta za pomocą pachymetru, aby określić ich grubość i za pomocą topografu, aby zmierzyć kontury powierzchni. Używając lasera o małej energii, przy użyciu topografu stwarza się topograficzny plan rogówki. Ten proces wykrywa również astygmatyzm i inne nieregularności w kształcie rogówki. Korzystając z tych informacji, chirurg oblicza lokalizację i ilość rogówkowej tkanki, która zostanie usunięta podczas operacji. Pacjentowi zostaje zwykle przepisany profilaktycznie antybiotyk, co minimalizuje ryzyko zakażenia po procedurze.
Podczas[edytuj | edytuj kod]
Podczas zabiegu pacjent jest świadomy; podaje się mu krople znieczulające od oczu oraz środek na uspokojenie (np. diazepam). Metoda LASIK składa się z kilku etapów. Pierwszy etap to niepełne nacięcia w rogówce w celu utworzenia płatka rogówki. Płatek jest odchylany i odsłania głębsze warstwy rogówki. Następnie wprowadzany jest laser, który koryguje wadę. Jeśli korygowana jest krótkowzroczność, powierzchnia rogówki jest spłaszczana, a gdy dalekowzroczność, powierzchnia jest uwypuklona. Gdy mamy do czynienia z astygmatyzmem, rogówce zostaje nadany bardziej kulisty kształt. Pole rogówki zostaje dokładnie płukane, a płatek wraca na swoje miejsce. Przez okres kilku dni zakłada się opatrunek (tylko w nocy).
Po[edytuj | edytuj kod]
Po zabiegu pacjent jest odsyłany do domu, przez pewien czas trzeba aplikować krople do oczu. Pacjent musi udawać się co jakiś czas na badania kontrolne. Należy unikać mocnego światła i nosić okulary przeciwsłoneczne.
Zakres korygowanych wad:
- krótkowzroczność od -0,75 Dsph do -13,0 Dsph,
- nadwzroczność od +0,75 Dsph do +6,0 Dsph,
- astygmatyzm do 6,0 Dcyl.
Przeciwwskazania[edytuj | edytuj kod]
Istnieje wiele przeciwwskazań m.in.:
- jaskra (podwyższone ciśnienie śródgałkowe),
- zaćma (zmętnienie soczewki oka)[1],
- cukrzyca i inne choroby metaboliczne,
- blizny i plamy na rogówce,
- odwarstwienie siatkówki,
- patologiczne zmiany dna oka,
- stożek rogówki i zmiany w rogówce,
- przemieszczenie źrenicy,
- zespół suchego oka,
- stany zapalne oczu,
- ciąża,
- palenie papierosów,
- wiek poniżej 21 lat, oko rośnie, więc wada się zmienia.
Dlatego każdy pacjent, który chce się leczyć, musi poddać się badaniom kwalifikacyjnym.
Powikłania[edytuj | edytuj kod]
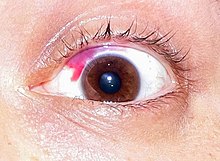
Możliwe skutki uboczne:
- pogorszenie widzenia kontrastu[2],
- nawrót,
- zespół suchego oka,
- ektazja rogówki,
- efekt halo,
- dysfunkcja gruczołów Meiboma,
- neuralgia,
- wzrost narażenia na infekcje i alergie,
- męty ciała szklistego,
- osłabiona ostrość widzenia,
- podwójne widzenie,
- nadwrażliwość na światło,
- zmarszczki w klapce,
- szczątki albo narośl pod klapką,
- astygmatyzm (może wystąpić u osoby który wcześniej nie miała tej wady),
- plamki, blizny,
- zapalenie rogówki,
- uszkodzenie powieki,
- wrastanie komórek nabłonka pod płatek rogówki[3],
- zagłębienia.
Niedokorekcja dotyczy 4%[4] zabiegów metodą LASIK. Po 10 latach od zabiegu około 66,7%[5] pacjentów ma krótkowzroczność powyżej -1 dioptrii, co kwalifikuje do używania okularów. Jednym z powodów powrotu wady jest zgrubienie nabłonka w miejscu wycięcia istoty właściwej rogówki[6]. Zapalenie rogówki przechodzi 2,66% pacjentów[7]. Zabiegi chirurgii refrakcyjnej sprawiają, że rogówka jest cieńsza, przez co bardziej narażona na infekcje i alergie. W skrajnym przypadku (między 0,04 a 0,6% pacjentów[8]) może dojść do jej mechanicznego odkształcenia - ektazji (patrz stożek rogówki), a nawet konieczności przeszczepienia rogówki. Płatek tworzony w trakcie operacji nie goi się, dlatego aby uniknąć jego przemieszczenia, zaleca się ochronę oka w trakcie aktywności fizycznej[9]. U około 1% pacjentów komórki nabłonka wrastają pod płatek[3]. W trakcie zabiegu uszkodzone zostają nerwy. Unerwienie nie wraca do stanu sprzed operacji[10]. U niektórych pacjentów regeneracja nie przebiega prawidłowo, skutkując permanentnym bólem i koniecznością zażywania silnych środków przeciwbólowych lub usunięciem oka (enukleacja)[11]. Chirurgia refrakcyjna zaburza mechanizm odpowiedzialny za komunikację z gruczołami łzowymi[12] oraz częstotliwość mrugania. To z kolei przyczynia się[13] do dysfunkcji gruczołów Meiboma i problemów z warstwą lipidową filmu łzowego. LASIK redukuje ilość komórek kubkowych, odpowiedzialnych za warstwę mucynową filmu łzowego[14]. Dodatkowo zmieniony kształt rogówki wpływa na nierównomierne rozprowadzenie łez. Większość pacjentów (95%[15]) doświadcza objawów zespołu suchego oka bezpośrednio po operacji. W okresie od pół roku do roku po operacji od 20 do 40% pacjentów nadal ma zespół suchego oka[16]. U części z nich utrzymuje się on do końca życia (12,5% do 35%[17]). Zespół suchego oka może być przyczyną depresji[18] i utrudniać pracę przy komputerze, w klimatyzowanym pomieszczeniu, czy na wietrze. Odnotowano przypadki samobójstw z powodu powikłań po chirurgii refrakcyjnej[19]. Krople sterydowe stosowane po zabiegu powodują wzrost ciśnienia w oku u od 7 do 10% osób[20]. Metoda LASIK utrudnia dokładny pomiar ciśnienia w oku i wczesne wykrycie jaskry[21]. Utrudnia także dobór soczewek przy operacji zaćmy, na którą pacjenci po chirurgii refrakcyjnej zapadają częściej i wcześniej[22]. Ciśnienie wywierane na oko w trakcie zabiegu metodą LASIK może doprowadzić do powstania mętów ciała szklistego[23]. Spowodowane operacją zniekształcenia powierzchni rogówki oraz problemy z filmem łzowym mogą powodować podwójne widzenie. U około 40% pacjentów pojawia się efekt halo (polega na pojawianiu się aureoli wokół źródeł światła; może poważnie utrudniać prowadzenie pojazdów po zmroku)[24]. Podobne skutki uboczne występują w przypadku innych rodzajów chirurgii refrakcyjnej (PRK, EBK, SMILE[25], LASEK). Skutki uboczne mogą wystąpić wiele lat po zabiegu.
Zobacz też[edytuj | edytuj kod]
Przypisy[edytuj | edytuj kod]
- ↑ Amod K. Pokhrel i inni, Biomass Stoves and Lens Opacity and Cataract in Nepalese Women, „Optometry and vision science : official publication of the American Academy of Optometry”, 90 (3), 2013, s. 257–268, DOI: 10.1097/OPX.0b013e3182820d60, ISSN 1040-5488, PMID: 23400024, PMCID: PMC4349399 [dostęp 2018-08-08].
- ↑ Hyojin Kim, Choun-Ki Joo, Visual Quality after Wavefront-Guided LASIK for Myopia, „Journal of Korean Medical Science”, 20 (5), 2005, s. 860–865, DOI: 10.3346/jkms.2005.20.5.860, ISSN 1011-8934, PMID: 16224163, PMCID: PMC2779286 [dostęp 2018-04-01].
- ↑ a b Post LASIK Epithelial Ingrowth Management - EyeWiki [online], eyewiki.aao.org [dostęp 2018-04-17] (ang.).
- ↑ A Comparative Study between Conventional LASIK and IntraLASIK Surgeries Based on Sigma Quality Levels, „Procedia - Social and Behavioral Sciences”, 229, 2016, s. 175–182, DOI: 10.1016/j.sbspro.2016.07.127, ISSN 1877-0428 [dostęp 2018-04-11] (ang.).
- ↑ Sung A Lim i inni, Factors Affecting Long-term Myopic Regression after Laser In Situ Keratomileusis and Laser-assisted Subepithelial Keratectomy for Moderate Myopia, „Korean Journal of Ophthalmology : KJO”, 30 (2), 2016, s. 92–100, DOI: 10.3341/kjo.2016.30.2.92, ISSN 1011-8942, PMID: 27051256, PMCID: PMC4820531 [dostęp 2018-04-11].
- ↑ Dan Z. Reinstein i inni, Epithelial Thickness After Hyperopic LASIK: Three-dimensional Display With Artemis Very High-frequency Digital Ultrasound, „Journal of refractive surgery (Thorofare, N.J. : 1995)”, 26 (8), 2010, s. 555–564, DOI: 10.3928/1081597X-20091105-02, ISSN 1081-597X, PMID: 19928697, PMCID: PMC4492162 [dostęp 2018-04-19].
- ↑ Majid Moshirfar i inni, Infectious and noninfectious keratitis after laser in situ keratomileusis Occurrence, management, and visual outcomes, „Journal of Cataract and Refractive Surgery”, 33 (3), 2007, s. 474–483, DOI: 10.1016/j.jcrs.2006.11.005, ISSN 0886-3350, PMID: 17321399 [dostęp 2018-05-03].
- ↑ Ectasia After LASIK - EyeWiki [online], eyewiki.aao.org [dostęp 2018-04-01] (ang.).
- ↑ Tsung-Han Tsai, Kai-Ling Peng, Chien-Jen Lin, Traumatic corneal flap displacement after laser in situ keratomileusis (LASIK), „International Medical Case Reports Journal”, 10, 2017, s. 143–148, DOI: 10.2147/IMCRJ.S128637, ISSN 1179-142X, PMID: 28458585, PMCID: PMC5403011 [dostęp 2018-04-11].
- ↑ Gary Hin-Fai Yam i inni, Nerve regeneration by human corneal stromal keratocytes and stromal fibroblasts, „Scientific Reports”, 7, 2017, DOI: 10.1038/srep45396, ISSN 2045-2322, PMID: 28349952, PMCID: PMC5369053 [dostęp 2018-04-01].
- ↑ Addressing the Pain of Corneal Neuropathy, „American Academy of Ophthalmology”, 1 lipca 2010 [dostęp 2018-04-01].
- ↑ GREGORY R. NETTUNE, STEPHEN C. PFLUGFELDER, Post-LASIK Tear Dysfunction and Dysesthesia, „The ocular surface”, 8 (3), 2010, s. 135–145, ISSN 1542-0124, PMID: 20712970, PMCID: PMC3579556 [dostęp 2018-04-01].
- ↑ Ji Won Jung i inni, Assessment of meibomian glands and tear film in post-refractive surgery patients, „Clinical & Experimental Ophthalmology”, 45 (9), 2017, s. 857–866, DOI: 10.1111/ceo.12993, ISSN 1442-9071, PMID: 28544605 [dostęp 2018-04-01].
- ↑ Alejandra E. Rodriguez i inni, Comparison of Goblet Cell Density after Femtosecond Laser and Mechanical Microkeratome in LASIK, „Investigative Ophthalmology & Visual Science”, 48 (6), 2007, s. 2570–2575, DOI: 10.1167/iovs.06-1259, ISSN 1552-5783 [dostęp 2018-06-05] (ang.).
- ↑ Roni M Shtein, Post-LASIK dry eye, „Expert review of ophthalmology”, 6 (5), 2011, s. 575–582, DOI: 10.1586/eop.11.56, ISSN 1746-9899, PMID: 22174730, PMCID: PMC3235707 [dostęp 2018-04-03].
- ↑ Chao i inni, The Role of Corneal Innervation in LASIK-Induced Neuropathic Dry Eye, 2014.
- ↑ Cintia S. De Paiva i inni, The incidence and risk factors for developing dry eye after myopic LASIK, „American Journal of Ophthalmology”, 141 (3), 2006, s. 438–445, DOI: 10.1016/j.ajo.2005.10.006, ISSN 0002-9394, PMID: 16490488 [dostęp 2018-04-03].
- ↑ K H Wan, L J Chen, A L Young, Depression and anxiety in dry eye disease: a systematic review and meta-analysis, „Eye”, 30 (12), 2016, s. 1558–1567, DOI: 10.1038/eye.2016.186, ISSN 0950-222X, PMID: 27518547, PMCID: PMC5177754 [dostęp 2018-04-19].
- ↑ LASIK SUICIDE, LASIK DEPRESSION: Depression, Suicide After LASIK [online], www.lasikcomplications.com [dostęp 2018-04-01].
- ↑ Mahfouth A. Bamashmus, Mahmoud F. Saleh, Post-LASIK interface fluid syndrome caused by steroid drops, „Saudi Journal of Ophthalmology”, 27 (2), 2013, s. 125–128, DOI: 10.1016/j.sjopt.2013.03.003, ISSN 1319-4534, PMID: 24227974, PMCID: PMC3809482 [dostęp 2018-08-05].
- ↑ Vassilios Kozobolis i inni, The Effect of Corneal Refractive Surgery on Glaucoma, „Journal of Ophthalmology”, 2017, 2017, s. 1–8, DOI: 10.1155/2017/8914623, ISSN 2090-004X, PMID: 28491472, PMCID: PMC5401744 [dostęp 2018-04-01] (ang.).
- ↑ Nilufer Yesilirmak i inni, The Effect of LASIK on Timing of Cataract Surgery, „Journal of Refractive Surgery (Thorofare, N.J.: 1995)”, 32 (5), 2016, s. 306–310, DOI: 10.3928/1081597X-20160217-07, ISSN 1081-597X, PMID: 27163615 [dostęp 2018-04-01].
- ↑ Floaters and retinal detachment after LASIK - LASIK Complications [online], www.lasikcomplications.com [dostęp 2018-04-01].
- ↑ Nick Mamalis, Laser vision correction among physicians: "the proof of the pudding is in the eating", „Journal of Cataract and Refractive Surgery”, 40 (3), 2014, s. 343–344, DOI: 10.1016/j.jcrs.2014.01.023, ISSN 1873-4502, PMID: 24581770 [dostęp 2018-04-20].
- ↑ Zeren Shen i inni, Dry Eye after Small Incision Lenticule Extraction (SMILE) versus Femtosecond Laser-Assisted in Situ Keratomileusis (FS-LASIK) for Myopia: A Meta-Analysis, „PLoS ONE”, 11 (12), 2016, DOI: 10.1371/journal.pone.0168081, ISSN 1932-6203, PMID: 27992482, PMCID: PMC5161410 [dostęp 2018-04-11].
Linki zewnętrzne[edytuj | edytuj kod]
- Filmik pokazujący procedurę LASIK. Robert Gordon / youtube.com. [dostęp 2017-12-18]. (ang.).
- Artykuły naukowe dotyczące procedury LASIK. Katalog PubMed. [dostęp 2017-12-19]. (ang.).
