Zespół niespokojnych nóg
| asthenia crurum paraesthetica | |
| |
| Klasyfikacje | |
| ICD-10 |
G25.8 |
|---|---|
Zespół niespokojnych nóg, ZNN, RLS (od ang. restless legs syndrome), zespół Wittmaacka-Ekboma, choroba Willisa-Ekboma, choroba Ekboma[a] (łac. asthenia crurum paraesthetica, anxietas tibiarum) – wrażenie zmęczenia i niepokoju nóg, któremu towarzyszą różnego rodzaju parestezje przejawiające się jako mrowienie pod skórą lub uczucie pienienia się krwi w żyłach. Charakterystyczną cechą zespołu jest jego ustępowanie lub znaczne złagodzenie pod wpływem ruchu[1].
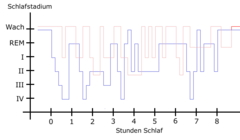
Z uwagi na to, że dolegliwości związane są z odpoczynkiem, najczęściej objawy nasilają się w nocy i towarzyszy im wtedy bezsenność. Towarzyszą im wtedy tak zwane okresowe ruchy kończyn podczas snu, przejawiające się kilkusekundowym zgięciem i wyprostowaniem palucha, zgięciem w stawie skokowym. Czasami zgięcie może występować także w stawie kolanowym i biodrowym. Częstość występowania tego zespołu szacuje się na około 5% populacji ogólnej i ponad 10% osób powyżej 65. roku życia[1].
Etiologia[edytuj | edytuj kod]
Etiologia zespołu niespokojnych nóg jest zasadniczo nieznana. Wyróżnia się postać pierwotną (idiopatyczną) i wtórną. Opisywano przypadki dziedzicznego występowania zespołu[2] (dziedziczenie autosomalne dominujące) jak również przypadki dziedziczenia autosomalnego recesywnego (pierwotny ZNN). Sugerowany też jest związek z niedoborem dopaminy w prążkowiu oraz zaburzeniami gospodarki żelazem (wtórny ZNN). Inne przyczyny wtórnego zespołu niespokojnych nóg to cukrzyca, mocznica, reumatoidalne zapalenie stawów, przewlekła niewydolność żylna. Objawy mogą powodować niektóre leki: metoklopramid, fenytoina, difenhydramina, leki przeciwdepresyjne, antagonisty kanału wapniowego.
Zespół niespokojnych nóg może być objawem klinicznym depresji maskowanej (to znaczy takiego rodzaju depresji, w którym endogenny zespół depresyjny maskowany jest przez inne objawy)[3].
Kryteria rozpoznania[edytuj | edytuj kod]
Kryteria rozpoznania dzielimy na:
- kryteria podstawowe
- występowanie nieprzyjemnych wrażeń zlokalizowanych w kończynach dolnych
- przymus ruchu
- narastanie objawów w spoczynku
- narastanie objawów w godzinach wieczornych i nocnych
- kryteria dodatkowe
- bezsenność (zwłaszcza trudności w zasypianiu)
- przewlekłość objawów
- występowanie rodzinne.
Leczenie[edytuj | edytuj kod]
Nadal preferuje się dwie strategie leczenia wynikające ze znanych składników patofizjologicznych zespołu niespokojnych nóg, czyli niedoboru żelaza i zaburzeń czynności układu dopaminergicznego. Stosuje się również postępowanie niefarmakologiczne oparte na zmianie trybu życia (unikanie późnych posiłków, ćwiczenia relaksacyjne) i eliminacji czynników mogących prowokować objawy ZNN lub je nasilać (alkohol, kofeina, nikotyna, niektóre leki)[4]. Można stosować również zabiegi z zakresu fizykoterapii, które wpływają rozluźniająco na mięśnie, np. masaż, drenaż limfatyczny.
U chorego z rozpoznaniem zespołu niespokojnych nóg należy zawsze oznaczyć stężenie ferrytyny w surowicy i, jeżeli wynosi ono mniej niż 45–50 µg/l (co w niektórych laboratoriach mieści się w zakresie referencyjnym), rozpocząć suplementację żelaza. Nie należy oznaczać wyłącznie samego żelaza, którego stężenie w surowicy nie stanowi miarodajnego wskaźnika niedoboru tego pierwiastka w organizmie.
Skuteczność leczenia dopaminergicznego w ZNN jest bardzo dobrze udokumentowana. W leczeniu farmakologicznym jako lek pierwszego rzutu stosuje się lewodopę z inhibitorem dekarboksylazy, ropinirol, pramipeksol i pergolid. Pozostałe leki, które należy brać pod uwagę w leczeniu zespołu niespokojnych nóg, to gabapentyna, benzodiazepiny i agonisty receptora benzodiazepinowego oraz słabe opioidy[4][5]. Istotnym problemem związanym z leczeniem lewodopą jest zjawisko augumentacji oraz odbicia (które są rzadsze i słabiej wyrażone podczas leczenia agonistami receptora dopaminergicznego). Augmentacja jest niepożądanym efektem leczenia, przypisywanym w przeszłości głównie lewodopie, polegającym na paradoksalnym nasilaniu się objawów (wcześniejsze pojawianie się ich w ciągu dnia i większe nasilenie, obejmowanie innych części ciała) wraz ze zwiększaniem dawki i dłuższym czasem leczenia[6].
W przypadkach opornych na leczenie pierwszego rzutu proponuje się łączenie dwóch leków o różnych mechanizmach działania oraz silnie działające opioidy. Zespół niespokojnych nóg u pacjentów z niewydolnością nerek powinien być leczony lewodopą i agonistami receptora dopaminergicznego. Należy unikać leczenia ZNN u kobiet w ciąży, gdyż objawy ustępują zazwyczaj samoistnie po porodzie.
Historia[edytuj | edytuj kod]
Pierwszy opis zespołu niespokojnych nóg pochodzi z 1672 i został podany przez Thomasa Willisa i Theodora Wittmaacka, jednak dokładniej opisał tę chorobę dopiero w 1945 Karl Axel Ekbom[7].
Zobacz też[edytuj | edytuj kod]
Uwagi[edytuj | edytuj kod]
- ↑ Nie mylić z zespołem Ekboma.
Przypisy[edytuj | edytuj kod]
- ↑ a b Antoni Prusiński: Neurologia praktyczna. Warszawa: Wydawnictwo Lekarskie PZWL, 2005. ISBN 83-200-3125-7.
- ↑ V. Dhawan, M. Ali, K. R. Chaudhuri. Genetic aspects of restless legs syndrome. „Postgrad Med J”. 82, s. 626–629, 2006. DOI: 10.1136/pgmj.2006.045690.
- ↑ S. Dąbrowski, J. Jaroszyński, S. Pużyński: Psychiatria. T. 1. Warszawa: Państwowy Zakład Wydawnictw Lekarskich, 1987, s. 136. ISBN 83-200-1228-7.
- ↑ a b J. Sławek, A. Bogucki: Zespół niespokojnych nóg. Termedia, 2008.
- ↑ Susan E. Mackie, John W. Winkelman, Therapeutic Utility of Opioids for Restless Legs Syndrome, „Drugs”, 2017, DOI: 10.1007/s40265-017-0773-6.
- ↑ H. Benes, D. Garcia-Borreguero, L. Ferrini-Strambi: Augmentation in the treatment of restless legs syndrome with transdermal rotigotine. T. 13. Sleep Med, 2012, s. 589–597.
- ↑ K. A. Ekbom. Asthenia Crurum Paraesthetica («Irritable legs«). A New Syndrome Consisting of Weakness, Sensation of Cold and Nocturnal Paresthesia in the Legs, Responding to a Certain Extent to Treatment with Priscol and Doryl. — A Note on Paresthesia in General. „Acta Medica Skandinavica”. 118 (1–3), s. 197–209, 1944. DOI: 10.1111/j.0954-6820.1944.tb17800.x.
Bibliografia[edytuj | edytuj kod]
- Andrzej Szczeklik (red.): Choroby wewnętrzne. Podręcznik multimedialny oparty na zasadach EBM. Kraków: Medycyna Praktyczna, 2006. ISBN 83-7430-069-8.
