Nowotwór
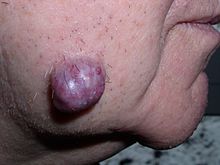
Nowotwór (łac. neoplasma, skrót npl., od stgr. νέος, nowy, i πλάσμα, twór, wytwór, kształt) – grupa chorób, w których komórki organizmu dzielą się w sposób niekontrolowany, a nowo powstałe komórki nowotworowe nie różnicują się w typowe komórki tkanki. Utrata kontroli nad podziałami jest związana z mutacjami genów kodujących białka uczestniczące w cyklu komórkowym: protoonkogenów i antyonkogenów. Mutacje te powodują, że komórka wcale lub niewłaściwie reaguje na sygnały z organizmu. Powstanie nowotworu złośliwego wymaga kilku mutacji, stąd długi (ale najczęściej bezobjawowy) okres rozwoju choroby. U osób z rodzinną skłonnością do nowotworów część tych mutacji jest dziedziczona.
Dziedzinami medycyny zajmującymi się rozpoznawaniem i leczeniem chorób nowotworowych są onkologia, chirurgia onkologiczna, patomorfologia (szczególnie histopatologia oraz cytopatologia).
Statystyki[edytuj | edytuj kod]

Międzynarodowa Agencja Badań nad Rakiem szacuje, że na świecie w 2008 na nowotwory zachorowało 12,7 mln osób, a 7,5 mln zmarło w wyniku choroby nowotworowej. W Europie co roku chorobę nowotworową rozpoznaje się u 1,7 mln osób, a około 965 tysięcy ludzi umiera z jej powodu. W Polsce rocznie notuje się w przybliżeniu 150 tysięcy zachorowań i 90 tysięcy zgonów spowodowanych rakiem. Statystyki pokazują więc, że nowotwory stanowią poważny problem zdrowotny i społeczny[3].
Cechy komórki nowotworowej[edytuj | edytuj kod]
Za cechy odróżniające komórki nowotworowe od komórek „normalnych” przyjmuje się:
- nieograniczony potencjał replikacyjny
- wytwarzanie własnych czynników wzrostowych
- niewrażliwość na zewnętrzne czynniki hamujące wzrost
- zakłócenie mechanizmów apoptotycznych
- zdolność tworzenia przerzutów nowotworowych i do angiogenezy (tworzenia własnej sieci naczyń krwionośnych)
- „ucieczkę” spod nadzoru immunologicznego
- metaboliczne przeprogramowanie podczas hipoksji
- indukowanie stanu zapalnego
- genomową niestabilność[4][5].
Mechanizmy immunologiczne obrony przeciwnowotworowej[edytuj | edytuj kod]
Do mechanizmów immunologicznych obrony przeciwnowotworowej należą między innymi:
- cytotoksyczność komórkowa zależna od przeciwciał[6]
- cytotoksyczność limfocytów Tc[6]
- cytotoksyczność pobudzonych neutrofilów i makrofagów[6]
- aktywność cytokin (w tym interleukin, interferonów, chemokin, nadrodziny TNF)[6]
- cytotoksyczność przeciwciał zależna od dopełniacza[6]
Etapy kancerogenezy[edytuj | edytuj kod]
- działanie czynników rakotwórczych
- mutacja
- intensywne mitozy zmienionych komórek
- rozrost na zdrowe tkanki
- angiogeneza
- migracja
- tworzenie przerzutów nowotworowych
Rodzaje nowotworów[edytuj | edytuj kod]
- nowotwór łagodny (neoplasma benignum)
- nowotwór złośliwy (neoplasma malignum)
- nowotwór miejscowo złośliwy
Inna klasyfikacja – oparta na zależności od rodzaju tkanki, z jakiej wywodzą się nowotwory – dzieli je na dwa typy[7]:
- nabłonkowy – zlokalizowany w nabłonku, czyli tkance wyścielającej m.in. przewód pokarmowy, gruczoły, układ oddechowy, czy tworzące skórę. Nowotwory nabłonkowe niezłośliwe to przykładowo gruczolak, brodawczak – noszące nazwę pochodzącą od typu nabłonka, z którego wywodzi się zmiana. Dla złośliwych nowotworów nabłonkowych wprowadzono pojęcie raka, które dotyczy tylko tej grupy chorób. Jego nazwę tworzy się od rodzaju nabłonka macierzystego (rak gruczołowy czy rak kolczystokomórkowy).
- nienabłonkowy – w przypadku łagodnych nowotworów nienabłonkowych nazwy jednostek chorobowych tworzy się przez przekształcenie nazwy tkanki, z której wywodzą się nowotwory, na przykład mięśniak, tłuszczak.
W przypadku zmian złośliwych nienabłonkowych rozróżnia się według pochodzenia:
- z tkanek miękkich i kości – mięsaki: m.in.: mięsak naczyniowy (naczyniakomięsak), mięsak tłuszczakowy (tłuszczakomięsak).
- z komórek barwnikowych – czerniaki: m.in.: czerniak skóry, czerniak błon śluzowych, czerniak oka,
- z układu krwiotwórczego zależnie od lokalizacji pierwotnej komórki nowotworowej: chłoniaki (wywodzące się z układu chłonnego), białaczki (wywodzące się z komórek krwiotwórczych, znajdujących się w szpiku kostnym)
- z tkanki nerwowej – pierwotne nowotwory ośrodkowego układu nerwowego i pochodzące z obwodowego układu nerwowego[8].
Diagnostyka[edytuj | edytuj kod]
Niezbędnym do rozpoznania choroby rozrostowej jest badanie lekarskie.
Badania dodatkowe mające znaczenie w diagnostyce nowotworów możemy podzielić na:
Badania obrazowe (służące głównie diagnostyce różnicowej) do których należą m.in.:
- ultrasonografia
- tomografia komputerowa
- obrazowanie metodą rezonansu magnetycznego
- pozytonowa tomografia emisyjna
- mammografia
- tomografia emisyjna pojedynczych fotonów.
Badania histopatologiczne (służące głównie potwierdzeniu rozpoznania chorobowego):
- badanie histopatologiczne – mikroskopowe badanie masy komórkowej pobranej w czasie biopsji bezpośredniej lub gruboigłowej.
- rozmaz – mikroskopowe badanie pojedynczych komórek pobranych w czasie biopsji cienkoigłowej lub pobranych jako wymaz np. z szyjki macicy (badanie nosi wtedy nazwę "cytologii szyjki macicy").
Leczenie[edytuj | edytuj kod]
W leczeniu stosuje się:
- metody miejscowe:
- metody ogólnoustrojowe:
- chemioterapię
- hormonoterapię
- terapię biologiczną (immunoterapię, inhibitory angiogenezy i czynniki wzrostu, terapię genową).
Leczenie skojarzone[edytuj | edytuj kod]
Nowotwór może być chorobą ogólnoustrojową (to znaczy dotykającą wiele tkanek i narządów lub zajmującą całe ciało)[9] w chwili rozpoznania, mimo braku klinicznych cech rozsiewu[10]. Z tego względu obecnie w onkologii dominuje koncepcja leczenia skojarzonego. Obejmuje ono – w różnych sekwencjach – chirurgię, radioterapię i metody ogólnoustrojowe. Przemawia za nim:
- współdziałanie przestrzenne przez miejscowe niszczenie guza pierwotnego i ogólnoustrojową eliminację hipotetycznych, odległych ognisk nowotworu
- działanie promieniouczulające (dotyczy skojarzenia chemioterapii i radioterapii) niektórych leków cytostatycznych, co podnosi skuteczność promieniowania jonizującego
- niezależne niszczenie z natury heterogennych nowotworów – przy niepodatności na jedno oddziaływanie skuteczną może okazać się druga metoda[11].
Psychoonkologia[edytuj | edytuj kod]
W terapii onkologicznej należy również brać pod uwagę procesy psychologiczne zachodzące u pacjenta w związku z chorobą. Łagodzeniu lub usuwaniu psychologicznych następstw diagnozy oraz poszczególnych etapów choroby u pacjenta i jego rodziny służy psychoonkologia[12]. Pomaga ona pacjentom rozeznać, nazwać i zaakceptować pojawiające się u nich emocje oraz opanować towarzyszący chorobie stres. Nastawienie psychiczne odgrywa istotną rolę w procesie zdrowienia. Z naukowego punktu widzenia pozytywne emocje oddziałują bezpośrednio na układ odpornościowy. Informacja o przeżywanych uczuciach jest bowiem wysyłana z układu limbicznego mózgu – za pośrednictwem impulsów elektrycznych, neuroprzekaźników i hormonów – do tych części układu odpornościowego, gdzie powstają i dojrzewają limfocyty[13]. W ramach psychoonkologii prowadzona jest też psychoedukacja chorych i personelu medycznego celem zbudowania właściwej relacji lekarz-pacjent w toku leczenia.
Dietoterapia[edytuj | edytuj kod]
Zgodnie z danymi amerykańskiego Narodowego Instytutu Raka, 20–40% chorych umiera z przyczyn związanych z niedożywieniem, a nie z powodu choroby nowotworowej, a u 80% pacjentów z chorobą nowotworową rozwija się niedożywienie[14]. Niedożywienie nasila proces wyniszczenia nowotworowego (kacheksji), który charakteryzuje się przewlekłym procesem zapalnym, prowadzi do nasilenia procesu glukoneogenezy w wątrobie. Resynteza glukozy następuje z mleczanów wydzielanych przez komórki guza, glicerolu powstałego z rozpadu kwasów tłuszczowych oraz alaniny powstałej z rozpadu tkanki mięśniowej[15]. Glukoneogeneza jest procesem energochłonnym i przyczynia się do wyniszczenia nowotworowego. Stąd zabiegi dietoterapeutyczne u pacjentów onkologicznych mogą przynieść pozytywne efekty u osób, u których nie stwierdzono kacheksji. Natomiast dobry ogólny stan pacjenta zwiększa też szansę powodzenia leczenia chirurgicznego[16]. Prowadzone są również badania nad związkiem diety z rozwojem i hamowaniem choroby nowotworowej. Wykazano, że hiperglikemia poposiłkowa, czyli wysokie stężenie wolnej glukozy we krwi po posiłku, wpływa w sposób znaczący na wzrost i proliferację komórek nowotworowych[17], które czerpią energię z węglowodanów. Przedmiotem analiz jest możliwość poddawania pacjentów onkologicznych diecie niskowęglowodanowej, a zwłaszcza diecie ketogennej.
Obserwacja po zakończonym leczeniu[edytuj | edytuj kod]
Po zakończonym leczeniu onkologicznym wymagana jest obserwacja stanu zdrowia pacjenta. Działania te służą:
- ocenie wczesnych i późnych ubocznych efektów leczenia
- ocenie potrzeby wdrożenia leczenia wspomagającego
- monitorowaniu efektów leczenia
- wzmożeniu czujności onkologicznej nakierowanej na wczesne wykrycie wznowy i/lub innego nowotworu.
Jednym z głównych wskaźników określających skuteczność terapii jest czas przeżycia (OS, od ang. overall survival), oceniany w postaci mediany lub jako odsetek chorych żyjących przez określony czas (5 lat od rozpoczęcia leczenia). Niekiedy, zwłaszcza w ocenie leczenia adiuwantowego, określa się czas do nawrotu choroby (DFS, od ang. disease-free survival). Wydłużenie OS i DFS uzasadnia stosowanie danego rodzaju leczenia[18].
Zobacz też[edytuj | edytuj kod]
Przypisy[edytuj | edytuj kod]
- ↑ Urszula Wojciechowska i inni, Nowotwory złośliwe w Polsce w 2020 roku, Warszawa: Ministerstwo Zdrowia, 2020, ISSN 0867-8251 [dostęp 2023-08-23].
- ↑ GUS: Umieralność i zgony według przyczyn w 2020 roku. [dostęp 2023-08-23].
- ↑ Franciszek Dubert, Ryszard Kozik, Stanisław Krawczyk, Adam Kula, Maria Marko-Worłowska, Władysław Zamachowski: Biologia na czasie 2. Podręcznik dla liceum ogólnokształcącego i technikum. Zakres rozszerzony. Do nowej podstawy programowej. Rok dopuszczenia: 2013. Numer ewidencyjny w wykazie MEN: 564/2/2013. s. 102. ISBN 978-83-267-1805-2.
- ↑ A.P. John. Dysfunctional mitochondria, not oxygen insufficiency, cause cancer cells to produce inordinate amounts of lactic acid: the impact of this on the treatment of cancer. „Medical Hypotheses Nr 57”, s. 429-431, 2001.
- ↑ A.T. Meadows., D.L. Friedman, J.P. Neglia, A.C. Mertens, S.S. Donaldson, M. Stovall, S. Hammond, Y. Yasui, P.D. Inskip. Second neoplasms in survivors of childhood cancer: findings from the childhood cancer survivor study cohort. „Journal of Clinical Oncology Nr 27”, s. 2356-2362, 2009.
- ↑ a b c d e Jakub Gołąb, Marek Jakóbisiak, Witold Lasek, Tomasz Stokłosa: Immunologia. Warszawa: Wydawnictwo Naukowe PWN, 2009, s. 483. ISBN 978-83-01-15154-6.
- ↑ Krajowy Rejestr Nowotworów, Zakład Epidemiologii i Prewencji Nowotworów Centrum Onkologii – Instytut [dostęp 2017-07-05].
- ↑ Nowotwory – wprowadzenie, strona Krajowego Biura Rejestracji Nowotworów Centrum Onkologii Instytutu w Warszawie. [dostęp 2016-09-30].
- ↑ Dorland's Illustrated Medical Dictionary. Harcourt Brace & Company, s. 489,1653, seria: edycja 28.
- ↑ G. Zajicek. Cancer as a systemic disease. „Medical Hypotheses Nr maj-czerwiec 4(3)”, s. 193-207, 1978.
- ↑ Strategia leczenia nowotworów. Katedra Onkologii Akademii Medycznej we Wrocławiu. 2008. s. 79-80. [dostęp 2017-06-30].
- ↑ M. Krajewska, I. Czekalska. Rola psychoonkologii w leczeniu chorób nowotworowych piersi. „Pielęgniarstwo i Zdrowie Publiczne Nr 1, 2”, s. 149–154, 2011.
- ↑ Psychoterapia pomaga w walce z nowotworem. Rozmowa z M. Popowicz – psychoonkologiem, prezesem Fundacji Psychoonkologii i Promocji Zdrowia Ogród Nadziei. [dostęp 2017-06-30].
- ↑ L. Thoresen, G. Frykholm, S. Lydersen, H. Ulveland, V. Baracos, C.M. Prado, L. Birdsell, U. Falkmer. Nutritional status, cachexia and survival in patients with advanced colorectal carcinoma. Different assessment criteria for nutritional status provide unequal results. „Clinical Nutrition”. 32 (2013). s. 65–72.
- ↑ K. Dudziak, B. Regulska-Ilow. Znaczenie ładunku glikemicznego diety w rozwoju chorób nowotworowych. „Postępy Higieny i Medycyny Doświadczalnej nr 67”, s. 458, 2013.
- ↑ Dieta a nowotwór. Poradnik dla pacjenta. Wielkopolskie Centrum Onkologii. s. 8-9. [dostęp 2016-09-30].
- ↑ K. Dudziak, B. Regulska-Ilow. Znaczenie ładunku glikemicznego diety w rozwoju chorób nowotworowych. „Postępy Higieny i Medycyny Doświadczalnej” Nr 67”, s. 460, 2013.
- ↑ W. Fendler, J. Chałubińska, W. Młynarski. Techniki analizy przeżycia stosowane w onkologii — założenia, metodyka i typowe problemy interpretacyjne. „Onkologia w Praktyce Klinicznej Nr 2”, s. 89-101, 2011.
Bibliografia[edytuj | edytuj kod]
- red. M. Krzakowski: Onkologia kliniczna. Warszawa: wyd. Borgis, 2001. ISBN 83-85284-35-4.
