Zespół nerczycowy
| {{{nazwa naukowa}}} | |
| Synonimy |
{{{synonimy}}} |
|---|---|
| Specjalizacja |
{{{specjalizacja}}} |
| Objawy |
{{{objawy}}} |
| Powikłania |
{{{powikłania}}} |
| Początek |
{{{początek}}} |
| Czas trwania |
{{{czas trwania}}} |
| Typy |
{{{typy}}} |
| Przyczyny |
{{{przyczyny}}} |
| Czynniki ryzyka |
{{{czynniki ryzyka}}} |
| Rozpoznanie |
{{{rozpoznanie}}} |
| Różnicowanie |
{{{różnicowanie}}} |
| Zapobieganie |
{{{zapobieganie}}} |
| Leczenie |
{{{leczenie}}} |
| Leki |
{{{leki}}} |
| Rokowanie |
{{{rokowanie}}} |
| Zapadalność |
{{{zapadalność}}} |
| Śmiertelność |
{{{śmiertelność}}} |
| Klasyfikacje | |
| ICD-11 |
{{{ICD11}}} |
| ICD-10 | |
| DSM-5 |
{{{DSM-5}}} |
| DSM-IV |
{{{DSM-IV}}} |

Zespół nerczycowy, zespół nefrotyczny (łac. syndroma nephroticum, ang. nephrotic syndrome) – zespół objawów chorobowych wywołany nadmierną nieskompensowaną utratą białka z moczem. Stan ten nazywa się białkomoczem: w przypadku zespołu nerczycowego przekracza ilość 3,5 g/dobę lub 50 mg/kg masy ciała/dobę. Do objawów choroby należą obok białkomoczu hipoalbuminemia, lipiduria, hiperlipidemia, obrzęki i przesięki do jam ciała. Do zespołu nerczycowego może doprowadzić każdy stan chorobowy przebiegający z białkomoczem.
Epidemiologia
Roczną zachorowalność ocenia się na około 1:100 000[1].
Etiologia
Każda choroba przebiegająca ze znacznym białkomoczem może być przyczyną zespołu nerczycowego. Przyczyny te są inne u dorosłych i u dzieci. Według International Study of Kidney Disease in Children (ISKDC) przyczyny pierwotnego zespołu nerczycowego u dzieci to:
- zmiana minimalna (minimal change disease MCD, 77%)
- ogniskowe segmentalne szkliwienie (focal segmental glomerulosclerosis, FSGS, 10%)
- błoniasto-rozplemowe kłębuszkowe zapalenie nerek (5%)
- rozplem mezangialny (3%)
- błoniaste kłębuszkowe zapalenie nerek (membranous nephropathy, MN, 3%)[2].
Przyczyny u dorosłych:
- pierwotne glomerulopatie (70%)
- wtórne glomerulopatie (30%), w tym:
Przyczyną zespołu nerczycowego mogą być wrodzone glomerulopatie:
- wrodzony zespół nerczycowy typu fińskiego
- wrodzone rozlane szkliwienie mezangium
- rodzinne ogniskowe segmentalne szkliwienie kłębków
- zespół Alporta.
Przyczyny wtórnego zespołu nerczycowego to m.in.:
- zakażenia bakteryjne:
- zakażenia wirusowe
- zakażenia pierwotniakowe
- reakcja alergiczna
- reakcje polekowe na:
- użądlenie lub ukąszenie przez:
- zapalenie naczyń związane z IgA
- uszkodzenie kłębków w zatruciu metalami ciężkimi
- utrudnienie odpływu krwi żylnej z nerki
- zakrzep żyły nerkowej
- zakrzep żyły głównej dolnej
- zastoinowa niewydolność nerek
- zaciskające zapalenie osierdzia
- toczeń rumieniowaty układowy
- zespół Sjögrena
- RZS
- zapalenie skórno-mięśniowe
- guzkowe zapalenie tętnic
- cukrzyca
- skrobiawica
- ziarnica złośliwa
- CLL
- Odrzucenie przeszczepu nerki[3].
Patogeneza
Do białkomoczu dochodzi wskutek uszkodzenia kłębuszków nerkowych wywołanego najczęściej przez procesy immunologiczne w przebiegu kłębuszkowych zapaleń nerek, które stają się nadmiernie przepuszczalne do cząsteczek białka. Przyczyną wrodzonego zespołu nerczycowego może być genetycznie uwarunkowany brak nefryny (wrodzony zespół nerczycowy typu fińskiego).
Rozróżnia się białkomocz selektywny, gdy nadmiernemu przesączaniu ulegają tylko albuminy i białkomocz nieselektywny, gdy oprócz albumin ucieczce ulegają większe cząsteczki białka i lipidy.
Długotrwała utrata białka doprowadza do spadku ciśnienia onkotycznego i powoduje powstanie przesięków do jam ciała i obrzęków.
Objawy i przebieg
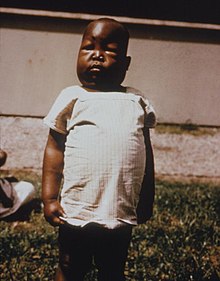
Objawy
- pienienie się moczu, zmniejszenie diurezy
- ciastowate obrzęki tkanki podskórnej, obrzęki wokół oczu
- bladość powłok (wyraz nagromadzenia przesięków w tkance podskórnej)
- wzmożone pragnienie
- przesięki do jam ciała: jamy brzusznej, jam opłucnej, narastające wodobrzusze może powodować ból brzucha i wymioty, płyn w opłucnej powoduje duszność
- nadciśnienie tętnicze rzadko, okresowo zwyżki ciśnienia albo spadki, indukowane hipowolemią
- niedożywienie i wyniszczenie
- żółtaki powiek w przypadku ciężkiej hiperlipidemii
- przełomy brzuszne (silne bóle brzucha, wymioty)[3] spowodowane wodobrzuszem występują u niektórych chorych z ciężkim zespołem nerczycowym.
Nieprawidłowości w badaniach dodatkowych
- białkomocz, oceniany na podstawie dobowej zbiórki moczu albo pośrednio, na podstawie ilorazu stężenia białka i kreatyniny w mg% w próbce porannego moczu
- GFR< 60 mL/min/1,73 m²
- lipiduria
- hipoalbuminemia
- niedokrwistość spowodowana hipotransferynemią
- hipokalcemia
- hiperlipidemia (hipercholesterolemia i hipertriglicerydemia)
- krwinkomocz u mniej niż 10%, ustępuje po kilku dniach
- obraz osadu moczu zależy od przyczyny zespołu nerczycowego
- nadkrzepliwość, spowodowana utratą z moczem antytrombiny III, białek S i C, hiperfibrynogenemią, zwiększoną liczbą i nasiloną agregacją płytek.
Obrzęki występują zazwyczaj, gdy stężenie albuminy w surowicy wynosi poniżej 25 g/l, przy czym zatrzymanie do 4 litrów wody w ustroju osoby dorosłej może nie być widoczne. Można je wykryć dzięki monitorowaniu zmian masy ciała. U dzieci obserwuje się upośledzenie wzrostu.
Przebieg
W przebiegu leczonego zespołu nerczycowego używa się szeregu zdefiniowanych pojęć:
Remisja
- Remisja to nieobecny lub śladowy białkomocz przez co najmniej 3 następujące po sobie dni.
Nawrót
- Nawrót to stwierdzenie białkomoczu przez co najmniej 3 kolejne dni lub stwierdzenie białkomoczu trzykrotnie w ciągu jednego tygodnia. Nawroty występują u 65% dzieci.
Steroidowrażliwość
- Steroidowrażliwość określa uzyskanie remisji w ciągu pierwszych 4 tygodni leczenia wstępnego. Reakcja w okresie następnych 4 tygodni jest określana jako późna. Steroidowrażliwość jest obserwowana u około 90% leczonych dzieci.
Częste nawroty
- Częste nawroty oznaczają wystąpienie u dziecka ze steroidowrażliwością co najmniej 2 nawrotów w ciągu 6 miesięcy lub 3 w ciągu roku. Występują u 40% leczonych dzieci.
Steroidozależność
- Steroidozależność oznacza występowanie u dziecka ze steroidowrażliwością co najmniej 2 nawrotów w okresie zmniejszenia dawki, lub przed upływem 2 tygodni od zakończenia leczenia.
Pierwotna steroidooporność
- Przez pierwotną steroidooporność rozumie się brak reakcji w ciągu 8 tygodni leczenia.
Wtórna steroidooporność
- Wtórna steroidooporność oznacza brak możliwości uzyskania remisji pod wpływem prednizonu po kolejnym nawrocie. Występuje u około 5% leczonych dzieci.
Stała steroidooporność
- Stała steroidooporność oznacza brak reakcji na długotrwałe leczenie kortykosteroidami i brak reakcji przy nawrocie po remisji uzyskanej stosowaniem innego leku.
Powikłania
Powikłania ostre
- choroba zakrzepowo-zatorowa[3]
- obrzęk płuc i mózgu
- zakażenia
- ostra niewydolność nerek
- pseudoguz mózgu
- zapalenie trzustki
Powikłania przewlekłe
- zaburzenia gospodarki wapniowo-fosforanowej i metabolizmu kostnego
- hipotyreoza
- niedokrwistość
- zaćma
- AVN
Rozpoznanie
Rozpoznanie można postawić, gdy spełnione są kryteria:
- białkomocz >50 mg/kg masy ciała/dobę lub >40 mg/m² powierzchni ciała/ godzinę, lub >1 g/m²/dobę.
- stosunek stężenia białka do kreatyniny w moczu (w mg/dL) >1,8
- hipoalbuminemia <25 g/L w surowicy
- hipercholesterolemia >250 mg/dL
- obecność obrzęków.
Pomocna w diagnozie może być biopsja nerki[3].
Leczenie
Obowiązuje leczenie przede wszystkim choroby podstawowej, która doprowadziła do rozwoju zespołu nerczycowego. Najczęściej jednak konieczna jest steroidoterapia, dieta bogatobiałkowa i leki moczopędne (np. furosemid).
Wskazania do hospitalizacji dziecka z zespołem nerczycowym:
- znaczne obrzęki
- nasilający się skąpomocz
- nadciśnienie
- zakażenie.
Steroidoterapia
Steroidoterapię można wdrożyć bez biopsji nerki u dzieci do 12 roku życia, o ile mają prawidłową czynność nerek, nie mają utrwalonego nadciśnienia tętniczego, krwiomoczu ani niedoboru składników dopełniacza. Biopsja jest rekomendowana u pacjentów po ukończeniu 16. roku i u niemowląt w pierwszych sześciu miesiącach życia.
Podaje się prednizon w dawce 2 mg/kg masy ciała/dobę lub 60 mg/m² powierzchni ciała, ale nie więcej niż 80 mg/dobę przez 4 tygodnie, potem 2 mg/kg masy ciała/48 godzin lub 60 mg/m² powierzchni ciała/48 godzin. Co 2 tygodnie dawka jest zmniejszana o 5 mg. Okres leczenia wynosi łącznie 24 tygodnie (6 miesięcy). W przypadku oporności na prednizon podaje się metyloprednizolon w dawce 15–20 mg/kg masy ciała we wlewie dożylnym przez kolejne trzy dni. Zamiast prednizonu można podawać deflazakort, wywołujący mniej działań niepożądanych.
Brak odpowiedzi na ośmiotygodniowe leczenie glikokortykosteroidami jest wskazaniem do biopsji nerki.
Leki alkilujące
W leczeniu zespołu nerczycowego zastosowanie znajduje cyklofosfamid i chlorambucyl. Leczenie alkilujące obarczone jest wieloma działaniami niepożądanymi. Należy przestrzegać tzw. bezpiecznej sumarycznej dawki leków alkilujących, wynoszącej na cały okres kuracji 200 mg/kg cyklofosfamidu i 10 mg/kg chlorambucylu. Podczas leczenia alkilujacego podaje się małe (przeciwtoksyczne) dawki kortkosteroidów: 0,5 mg/kg masy ciała prednizonu co drugi dzień rano.
Immunosupresanty
Cyklosporyna A (CsA) jest włączana do leczenia gdy nie ma efektu leczenia alkilującego albo istnieją do niego przeciwwskazania, jest określana jako lek ostatniej szansy. Przed rozpoczęcie leczenia CsA koniecznie należy pobrać bioptat nerki. Skuteczność CsA zwiększa skojarzone podawanie prednizonu w małych dawkach (0,5 mg/kg co drugi dzień rano, maksymalnie 5 mg/48 godzin).
Dieta
Zalecana jest dieta niskosodowa (w okresie obrzęków), niskocholesterolowa, wysokobiałkowa (1,5 - 2 g / kg masy ciała)[3], z obecnością kwasów tłuszczowych nienasyconych. Przy wielomoczu w okresie wczesnej remisji powinna być bogata w potas.
Leki moczopędne
Leczenie furosemidem w skojarzeniu z wlewami dożylnymi preparatów zwiększających objętość łożyska naczyniowego (dekstrany, albuminy) skutecznie zmniejsza obrzęki.
Leki immunomodulujące
Lewamizol wykazuje dużą skuteczność w zapobieganiu nawrotom, zawłaszcza prowokowanym przez zakażenia. Jeżeli remisja się utrzymuje, leczenie lewamizolem można kontynuować nawet do dwóch lat[4][5].
Rokowanie
Rokowanie w zespole nerczycowym zależy od możliwości uzyskania remisji. W przypadkach steroidowrażliwego zespołu nerczycowego rokowanie jest dobre, steroidooporny zespół nerczycowy rokuje gorzej. Rokowanie w zespole nerczycowym na tle pierwotnych i wtórnych glomerulopatii zależy od choroby podstawowej. Określone czynniki ryzyka nawrotów zespołu nerczycowego to:
- wiek do 7 lat
- hipoproteinemia w okresie wystąpienia choroby
- wielokrotne infuzje roztworów albuminy
- zakażenia bakteryjne i wirusowe
- szczepienia ochronne, ukąszenia owadów
- wczesny pierwszy nawrót (<6 miesięcy) i krótkie odstępy między kolejnymi nawrotami.
Przypisy
- ↑ Andrzej Szczeklik (red.): Choroby wewnętrzne, tom II. Wydawnictwo Medycyna Praktyczna, 2005, s. 1305-1308. ISBN 83-7430-069-8.
- ↑ A raport of the International Study of Kidney Disease in Children. Kidney Int, 1978; 13: 159
- ↑ a b c d e f Witold S. Gumułka., Wojciech Rewerski, Encyklopedia zdrowia, wyd. 6, t. I, Wydawnictwo Naukowe PWN, 1998, s. 777, ISBN 83-01-11680-3.
- ↑ Książek J., Kryński J.: Ocena skuteczności lewamizolu u dzieci ze sterydozależnym zespołem nerczycowym. Ped. Pol., 1995; 12: 1037
- ↑ Sieniawska M., Gura C., Korniszewska J. i wsp.: Lewamizol w leczeniu sterydozależnych i często narastających zespołów nerczycowych. Przeg. Pediat., 1990; 20: 290
Bibliografia
- Maria Sieniawska. Rola pediatry pierwszego kontaktu w opiece nad dzieckiem przewlekle chorym. Odcinek 2: Zespół nerczycowy. „Medycyna Praktyczna Pediatria”. 2, 1999. PDF
- A. Dobrzańska, J. Ryżko: Pediatria. Podręcznik do Państwowego Egzaminu Lekarskiego i egzaminu specjalizacyjnego. Wrocław: Urban&Partner, 2005, s. 652-655. ISBN 83-89581-25-6.
- Kasper DL, Braunwald E, Fauci AS, Hauser SL, Longo DL, Jameson JL: Harrison's Principles of Internal Medicine. Wyd. 16th ed. New York: McGraw-Hill, 2005, s. 1684-1685. ISBN 0-07-139140-1.
