Łuszczyca
| psoriasis | |
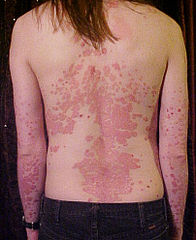 Młoda osoba, której plecy i kończyny górne są dotknięte łuszczycą | |
| Klasyfikacje | |
| ICD-10 | |
|---|---|
Łuszczyca (łac. psoriasis) – przewlekła, nawracająca choroba układowa mediowana immunologicznie (należy do chorób autoimmunizacyjnych), w której procesy zapalne charakteryzują się obecnością objawów skórnych – łuszczących się wykwitów – i stawowo-ścięgnistych[1]. Wedle niektórych źródeł dotyka 2–4% populacji[2], wedle innych ocenia się, że dotyczy 16 osób na 1000 populacji ogólnej[3]. Nie stwierdza się predykatyw co do płci. Łuszczyca jest schorzeniem uwarunkowanym genetycznie o dziedziczeniu wielogenowym. Stwierdzone zachorowanie u jednego z bliźniąt jednojajowych daje 70–80% szans na wystąpienie tej przypadłości u drugiego. Wśród bliźniąt dwujajowych ryzyko spada do 15–25%. Łuszczyca u jednego rodzica obarcza potomstwo ryzykiem zachorowania w 25%. Gdy dotyczy obojga rodziców, zagrożenie sięga 60%[potrzebny przypis].
Główną rolę w patogenezie odgrywają czynniki immunologiczne, nieprawidłowe funkcjonowanie składników układu odpornościowego – limfocytów T i wydzielanych przez nie cytokin[4]. Stwierdzono także istnienie wspólnych mechanizmów patogenetycznych w łuszczycy i w chorobach serca i naczyń[2] oraz błony naczyniowej oka[5]. Łuszczyca jest schorzeniem niezakaźnym i niezłośliwym. Cechuje się przewlekłym przebiegiem z tendencją do samoistnego ustępowania i nawrotów. Pierwszy wysiew zmian może wystąpić w każdym wieku. Szczyt zachorowań przypada na drugą i trzecią dekadę życia.
Historia[edytuj | edytuj kod]
Pierwszy opis choroby odpowiadającej objawom łuszczycy z ok. 460–370 roku p.n.e. sporządził Hipokrates. W I w. n.e. Korneliusz Celsus opisał łuszczycę w dzisiejszym rozumieniu pod nazwą impetigo. Słowa psoriasis stosowanego w dermatologii na określenie swędzących zmian skórnych przy łuszczycy użył po raz pierwszy Galen[potrzebny przypis]. Długo odrębne schorzenia skóry lub zakaźne choroby ogólnoustrojowe, manifestujące się m.in. na skórze, traktowane były jako jedna jednostka chorobowa. Łuszczycę jako odrębne schorzenie zdefiniował w XX stuleciu Robert Willian. Jeszcze do połowy XIX wieku mylono ją z trądem i chorych izolowano.
Obraz kliniczny[edytuj | edytuj kod]
Charakterystycznym objawem łuszczycy są owalne bądź okrągłe, czerwonobrunatne lub zaróżowione, płaskie grudki o wyrazistych brzegach i zróżnicowanej wielkości pokryte srebrzystą lub srebrzystoszarą, nawarstwiającą się łuską, powstałą w wyniku zrogowacenia ognisk chorobowych. Zmiany mają czasem tendencję do zlewania się. Wykwity występują najczęściej na skórze prostowników kończyn (głównie łokci i kolan), okolicy kości krzyżowej, okolicy pośladkowej, na owłosionej skórze głowy oraz skórze stóp i dłoni. Cechą charakterystyczną zmian w obrębie owłosionej skóry głowy jest ich przechodzenie na gładką skórę czoła, karku czy za uszami. Najczęściej spotykaną, ze względu na obraz kliniczny, formą jest łuszczyca zwykła (psoriasis vulgaris), na którą zapada ok. 90% chorych.
Nasilenie choroby jest zróżnicowane: od form z nielicznymi, niewielkimi wykwitami skórnymi, wielkości łebka od szpilki, po ciężkie postacie choroby, charakteryzujące się zmianami zapalnymi i wysiękowymi, często przybierającymi formę uogólnioną (erytrodermia łuszczycowa). U około 5–20% chorych pojawia się postać stawowa łuszczycy (psoriasis arthropatica) w której dochodzi do łuszczycowego zapalenia stawów.
Niekiedy łuszczyca bywa mylona z atopowym zapaleniem skóry.
Czynniki wyzwalające manifestację choroby[edytuj | edytuj kod]
Do najczęściej wymienianych czynników wywołujących łuszczycowe reakcje skórne należą:
- Infekcje:
- Bakteryjne infekcje górnych dróg oddechowych spowodowane paciorkowcem np. angina ropna.
- Niewyleczone ogniska zapalne – migdałki podniebienne, próchnica, zapalenia dróg moczowych.
- Infekcje wirusowe u dzieci (ospa wietrzna, różyczka, odra) i u dorosłych (półpasiec).
- Infekcje spowodowane drożdżakami – szczególnie u osób z nadwagą posiadających uwarunkowania genetyczne do rozwoju łuszczycy.
- Schorzenia internistyczne zmieniające procesy przemiany materii, np. cukrzyca typu 2 u osób w zaawansowanym wieku, hipokalcemia (niski poziom wapnia we krwi) lub dna moczanowa[6].
- Mechaniczne uszkodzenia lub długotrwałe podrażnienia skóry:
- Zadrapania, rany, blizny chirurgiczne, oparzenia (słoneczne, wrzątkiem, substancjami drażniącymi), jak i ukłucia po szczepieniach, powodują pojawienie się zmian łuszczycowych dokładnie w miejscach urazu – objaw Köbnera.
- Długotrwały ucisk powodowany np. paskiem od zegarka czy ubrania oraz w miejscach szczególnie narażonych na urazy – łokcie, kolana, dłonie, stopy.
- Silne nasłonecznienie jest czynnikiem wyzwalającym objawy u 10% chorych[7].
- Lekarstwa, nikotyna i alkohol.
- Przyjmowanie leków beta-blokujących u pacjentów z nadciśnieniem, soli litu w leczeniu depresji, leków antymalarycznych, niesteroidowych leków przeciwzapalnych, sulfonów, inhibitorów konwertazy angiotensyny, interferonu alfa oraz odstawienie lub redukcja leków kortykosteroidowych.
- Interferon – może zaostrzyć przebieg
- Hormony – choroba często pojawia się w okresie dojrzewania lub przekwitania, kiedy dochodzi do znaczących zmian w gospodarce hormonalnej organizmu.
- Regularne nadużywanie alkoholu powoduje pojawienie się ciężkich form łuszczycy.
- Palenie ponad 15 papierosów dziennie jest jednym z czynników ryzyka zachorowania na łuszczycę[8].
- Stres, silne wstrząsy psychiczne.
- Około 30% pacjentów twierdzi, że stres był u nich przyczyną manifestacji choroby. Dla znacznej grupy chorych, jest on czynnikiem zaostrzającym objawy.
U wielu pacjentów alkohol, nadwaga, niedobór snu, nikotyna, nieodpowiednie kosmetyki, ciasne, niewygodne ubranie z syntetycznych materiałów, uniemożliwiające skórze oddychanie lub nadmierna higiena, powodują zaostrzenie objawów chorobowych. Również źle przeprowadzona, zbyt agresywna terapia może spowodować pogorszenie stanu skóry.
Typy łuszczycy[edytuj | edytuj kod]
- Łuszczyca zwykła (psoriasis vulgaris)
- Łuszczyca zadawniona (psoriasis inveterata)
- Łuszczyca brodawkująca (psoriasis verrucosa)
- Łuszczyca owłosionej skóry głowy (psoriasis capitis)
- Łuszczyca wysiękowa (psoriasis exsudativa)
- Łuszczyca brudźcowa (psoriasis rupioides)
- Łuszczyca kropelkowata, grudkowa (psoriasis guttata)
- Łuszczyca plackowata (large plaque psoriasis)
- Łuszczyca stawowa (psoriasis arthropatica)
- typu dystalnego
- typu reumatoidalnego
- typu zniekształcajacego
- Łuszczyca krostkowa (psoriasis pustulosa)
- dłoni i stóp (psoriasis pustulosa palmoplataris)
- uogólniona von Zumbusha (psoriasis pustulosa generalisata von Zumbush)
- acrodermatosis continua Hallopeau
- Krostkowica dłoni i stóp (pustulosis palmoplantaris)
- Łuszczyca uogólniona, erytrodermia łuszczycowa (erythrodermia psoriatica)
Charakterystyka typów łuszczycy[edytuj | edytuj kod]
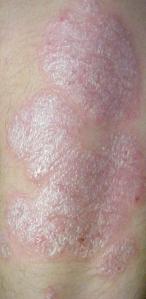
Łuszczyca pospolita[edytuj | edytuj kod]
Jest najczęściej występującą formą łuszczycy. Dotyczy 80 do 90% osób chorych na łuszczycę. Łuszczyca pospolita typowo objawia się w postaci wypukłych obszarów rozognionej skóry pokrytych srebrnobiałą łuską.
Łuszczyca stawowa[edytuj | edytuj kod]
Łuszczyca stawowa (psoriasis athropatica) lub inaczej łuszczycowe zapalenie stawów jest jedną z groźniejszych form łuszczycy, należącą do grupy tzw. spondyloartropatii seronegatywnych. Powoduje ona przewlekłe zapalenia stawów, a objawy zapalenia dotyczą również przylegających struktur, takich jak ścięgna, kaletki maziowe i tkanka podskórna. Może prowadzić do trwałego kalectwa. Zazwyczaj jest ona połączona z inną formą tej choroby, objawiającą się zmianami skórnymi, jednak zdarza się, że zmiany skórne pojawiają się później i mogą też być niewielkie. Zmiany skórne poprzedzają objawy stawowe w około 75% przypadków. Typowo, objawy skórne choroby pojawiają się na 10 lat przed początkiem dolegliwości stawowych[9]. Choroba dotyczy 0,02–0,1% populacji i najczęściej ujawnia się ok. 40 r.ż.[10].
Wyróżnia się pięć głównych postaci łuszczycowego zapalenia stawów (dwie pierwsze stanowią większość przypadków):
- niesymetryczne zapalenie kilku stawów – dotyczy różnych miejsc po obydwu stronach ciała, przy czym zajętych jest zazwyczaj mniej niż 5 stawów; na początku najczęściej są to stawy rąk i stóp (często pod postacią „palców kiełbaskowatych”),
- symetryczne zapalenie wielu stawów – zajęte są nadgarstki, stawy rąk i stóp, stawy skokowe; postać ta wymaga odróżnienia od reumatoidalnego zapalenia stawów; częściej występuje u kobiet,
- zapalenie dystalnych stawów międzypaliczkowych (czyli końcowych stawów palców rąk i stóp; występuje u 5–10% osób z łuszczycowym zapaleniem stawów) – częstsza u mężczyzn,
- postać osiowa (5% przypadków) – atakuje stawy kręgosłupa i stawy krzyżowo-biodrowe (łączące kręgosłup z miednicą); częściej dotyka mężczyzn; charakterystycznymi objawami są ból i sztywność kręgosłupa (dolegliwości nasilają się w nocy i nad ranem, ulgę przynosi rozruszanie się),
- postać okaleczająca (dotyczy około 5% osób) – powoduje znaczne zniszczenie i deformacje stawów (jak np. palce teleskopowe).
Czasami nie można wyodrębnić jednej postaci choroby, różne postaci choroby mogą się również na siebie nakładać.
Charakterystycznymi objawami łuszczycowego zapalenia stawów w obrębie narządu są:
- ból, sztywność i obrzęk stawów z ograniczeniem ich ruchomości; objawy zapalenia dotyczą również przylegających struktur, takich jak ścięgna i kaletki maziowe,
- zapalenie przyczepów ścięgnistych (miejsc przyczepu do kości ścięgien, więzadeł lub torebek stawowych) – jest to charakterystyczny objaw łuszczycowego zapalenia stawów i innych chorób z grupy tzw. spondyloartropatii seronegatywnych; objawia się bólem i tkliwością takich miejsc, jak pięty, połączenie żeber z mostkiem i kręgosłup, ale może dotyczyć również wielu innych lokalizacji,
- zapalenie palca – choroba atakuje stawy, ścięgna, tkankę podskórną, powodując objaw „palca kiełbaskowatego” – zajęty palec jest w całości poszerzony, bolesny i odstaje od innych palców, może wystąpić również zaczerwienienie skóry,
- deformacje stawów – występują głównie w postaci okaleczającej (u ok. 5% chorych); charakterystyczne dla łuszczycowego zapalenia stawów są tzw. palce teleskopowe, czyli skrócenie palców w wyniku zniszczenia kości,
- dna moczanowa – może towarzyszyć łuszczycowemu zapaleniu stawów, zwłaszcza przy rozległych zmianach skórnych powodujących zwiększenie stężenia kwasu moczowego; napad dny moczanowej może być trudny do odróżnienia od zaostrzenia łuszczycowego zapalenia stawów (rozpoznanie ułatwia nakłucie stawu i pobranie z niego płynu do badania)[11].
Łuszczyca kropelkowata[edytuj | edytuj kod]
Charakteryzuje się licznymi, małymi i owalnymi (kropelkowatymi) punkcikami (od wielkości łebka szpilki do maksymalnie 1–2 cm). Te liczne ogniska łuszczycy występują na dużych powierzchniach takich jak tułów. Ta postać jest powiązana z paciorkowym zapaleniem gardła lub innymi infekcjami.
Łuszczyca plackowata[edytuj | edytuj kod]
Duże, zlewające się wykwity. Zmiany żywoczerwone, ogniska okrągłe lub owalne, często pokryte srebrzystobiałą łuską ze względu na przyspieszony proces rogowacenia w obrębie tarcz chorobowych.
Łuszczyca odwrócona[edytuj | edytuj kod]
(Psoriasis Inversa): Zajmuje powierzchnie zgięciowe, np. stawów łokciowych lub kolanowych. Zmiany mogą mieć charakter sączący. Nie wykazują obecności łuski. Ten typ łuszczycy częściej występuje u osób w starszym wieku.
Łuszczyca krostkowa[edytuj | edytuj kod]
Objawia się w postaci krost wypełnionych jałową treścią ropną. Skóra okolicy wykwitowej jest objęta odczynem zapalnym. Zmiany są tkliwe i występują na rumieniowym podłożu. Łuszczyca krostkowa jest zlokalizowana na dłoniach, stopach lub rzadziej – występuje w postaci uogólnionej, z rozległymi „łatami”.
Łuszczyca krostkowa uogólniona[edytuj | edytuj kod]
(Łuszczyca typu von Zumbusha) Postać łuszczycy występująca głównie u dorosłych, o najcięższym przebiegu. Wysiewowi zmian towarzyszy wysoka gorączka, osłabienie, zły stan ogólny, w części przypadków z zagrożeniem życia włącznie. Pojawiające się w przeciągu kilku godzin (< 24 godz.) ropne krosty występują na podłożu rumieniowym i są zgrupowane w pakiety. Obecny jest objaw Nikolskiego. We krwi stwierdza się leukocytozę. Objawy są podobne do toksycznej nekrolizy naskórka (zespół Lyella). Schorzenie grozi poważnymi powikłaniami – amyloidozą nerek, zgonem.
Łuszczyca krostkowa dłoni i stóp[edytuj | edytuj kod]
(psoriasis pustulosa palmoplantaris) Rzadka postać łuszczycy, występująca częściej u kobiet niż u mężczyzn (4:1). Choroba zazwyczaj rozpoczyna się w 50–60 r.ż. Wykwity pojawiają się falowo na dłoniach i stopach – najczęściej na kciuku i palcu V, po stronie zginaczy palców, na piętach i łuku stopy. Choroba zazwyczaj nie obejmuje dystalnych części palców dłoni i stóp[12].
Acrodermatitis continua Hallopeau[edytuj | edytuj kod]
Występują zmiany zlewne rumieniowe-złuszczające i krostkowe, ograniczone do dystalnych części palców rąk.
Łuszczyca paznokci[edytuj | edytuj kod]
Łuszczyca paznokci (psoriasis unguium) cechuje się obecnością poprzecznych rowków i zagłębień w płytce paznokciowej (niczym w naparstku – skutek zniszczenia łożyska paznokcia), hiperkeratozą podpaznokciową, onycholizą i obecnością żółto-brązowych plam pod płytką paznokciową – patognomonicznych dla łuszczycy tzw. plam olejowych. Płytki mogą być kruche i łamliwe. Może też dojść do onycholizy. Łuszczyca paznokci występuje u 25% chorych – dotyczy 75–86% przypadków łuszczycy stawowej i 20–30% łuszczycy zwyczajnej[13]. Mylona jest z grzybicą paznokci.
Łuszczyca wysiękowa[edytuj | edytuj kod]
Zmiany nietypowe, zlokalizowane w fałdach skórnych (pachowe, pachwinowe) oraz w okolicach narządów płciowych.
Łuszczyca zastarzała[edytuj | edytuj kod]
Zmiany pogrubiałe, pokryte grubą warstwą srebrzystobiałej łuski o hiperkeratotycznej powierzchni; często zmiany utrzymują się miesiącami lub latami.
Łuszczyca brodawkująca[edytuj | edytuj kod]
Charakteryzuje się brodawkowatym, nierównomiernym przerostem naskórka o wzmożonym rozwoju.
Łuszczyca brudźcowa[edytuj | edytuj kod]
Zadawniona postać łuszczycy wysiękowej, ta sama lokalizacja zmian skórnych; strupy są przerosłe, nawarstwione i wilgotne.
Erytrodermia łuszczycowa[edytuj | edytuj kod]
Dotyczy rozległego zapalenia i łuszczenia się skóry na dużych powierzchniach ciała. U chorych w wielu przypadkach stwierdza się tylko niewielkie rezerwy skóry niezmienionej chorobowo. Możliwe jest współwystępowanie uporczywego świądu, obrzęku oraz bólu. Często jest rezultatem zaostrzenia się łuszczycy pospolitej, szczególnie następującego nagłego cofnięcia leczenia ogólnoustrojowego. Często ma ciężki przebieg, z wysoką temperaturą, utrata płynów, zaburzeniami wodno-elektrolitowymi i wtórnymi zakażeniami.
Terapia[edytuj | edytuj kod]
Farmakoterapia[edytuj | edytuj kod]
Leczenie zewnętrzne[edytuj | edytuj kod]
W przypadku łuszczycy zwykłej jest zwykle wystarczające, ale w lżejszych postaciach łuszczycy, obejmujących do 25% powierzchni ciała. Ma na celu usunięcie łusek, a następnie zahamowanie nadmiernej proliferacji naskórka. Ocenia się, że około 70% chorych można leczyć jedynie środkami do stosowania miejscowego.
Leczenie złuszczające[edytuj | edytuj kod]
- maść salicylowa 5–30%
- maść mocznikowa 10–20%
- maść solankowa (tj. z chlorkiem sodu) 5–10%
- oliwa salicylowa 5–7% (stosowana na owłosioną skórę głowy)
- maść salicylowo-siarkowa
- cignolina 0,025–0,2% albo w tzw. „terapii minutowej” – tj. aplikacja specyfiku na maksymalnie 2 h – w stężeniu powyżej 2%
- dziegcie (produkt suchej destylacji drewna; hamujące podział komórek naskórka)
Leczenie redukujące[edytuj | edytuj kod]
- ditranol (antralina, cignolina)
- dziegcie roślinne (sosnowy – pix liquida pini, brzozowy – oleum rusci = pix betulae, bukowy – pix fagi, jałowcowy – pix juniperi) oraz mineralne (prodermina – pix lithanthracis, płyn ze smołą pogazową i saponinami – liquor carbonis detergens) w różnych zakresach stężeń, najczęściej 5–20%.
- pirogalol (obecnie rzadko)
- kortykosteroidy
- witamina D3
- retinoidy (tazaroten 0,05–1%, maść)
Leczenie ogólne[edytuj | edytuj kod]
Leczenie ogólne zaleca się po nieskutecznej terapii miejscowej oraz w ciężkich przypadkach zachorowania. Leczenie łuszczycy lekami ogólnoustrojowymi najogólniej można określić jako immunosupresję. Jest ono jednak obarczone ryzykiem wystąpienia poważnych objawów ubocznych (uszkodzenie czynności wątroby i nerek, immunosupresja szpiku, nadciśnienie tętnicze). Stosuje się preparaty:
- retinoidy
- metotreksat
- hydroksymocznik
- cyklosporyna A
- kwas fumarowy i jego estry
- antybiotyki
- leki biologiczne (rekombinowane ludzkie cytokiny, przeciwciała monoklonalne, białka fuzyjne)
Nie należy włączać glikokortykosteroidów o działaniu ogólnoustrojowym, gdyż może to spowodować wysiew łuszczycy krostkowej uogólnionej. Wyjątkiem jest łuszczyca zwyczajna zmierzająca do erytrodermii. Dozwolone jest stosowanie glikokortykosteroidów przez 2–4 dni w warunkach ambulatoryjnych w celu opanowania stanu zapalnego[15].
W 2018 roku, na skutek odkrycia nowego szlaku metabolicznego, którego skutkiem są niektóre objawy łuszczycy pospolitej, amerykańska FDA zaproponowała zastosowanie w terapii przeciwciał monoklonalnych wymierzonych w interleukinę 17 (sekukinumab, iksekizumab i brodalumab) oraz 23 (guselkumab i tyldrakizumab)[16].
Fototerapia[edytuj | edytuj kod]
- PUVA terapia
- UVB terapia
- SUP (selektywna fototerapia)
Fotochemioterapia[edytuj | edytuj kod]
- PUVA (psoraleny + UVA)
- re-PUVA (psoraleny + UVA + retinoidy)
Fotofereza[edytuj | edytuj kod]
Inne sposoby leczenia[edytuj | edytuj kod]
- jako preparaty wspomagające stosuje się środki przeciwświądowe o działaniu uspokajającym
- balneoterapia – kąpiele solankowe i słoneczne
- klimatoterapia – kąpiele w Morzu Martwym
- psychoterapia z metodami relaksacyjnymi
- w niektórych publikacjach sugeruje się korzyść wynikającą ze stosowania diety bezglutenowej[17][18][19]
- unikanie urazów skóry
- ogólna higiena skóry
Spożywanie oleju rybiego może mieć umiarkowany wpływ na objawy łuszczycy[20][21].
Metody o nieudowodnionej skuteczności[edytuj | edytuj kod]
- zwiększenie spożycia omega-3 wielonienasyconych kwasów tłuszczowych[22]
- ograniczenie spożycia mięsa, nabiału, skrobi, cukru, octu na rzecz owoców, ziół i białka roślinnego
- terapia naltreksonem w niskiej dawce (w trakcie badań)[23][24]
Klasyfikacja ICD10[edytuj | edytuj kod]
| kod ICD10 | nazwa choroby |
|---|---|
| ICD-10: L40 | Łuszczyca |
| ICD-10: L40.0 | Łuszczyca pospolita |
| ICD-10: L40.1 | Łuszczyca krostkowa uogólniona |
| ICD-10: L40.2 | Zapalenie ciągłe krostkowe kończyn [acrodermatitis continua] |
| ICD-10: L40.3 | Łuszczyca krostkowa dłoni i podeszew |
| ICD-10: L40.4 | Łuszczyca grudkowa |
| ICD-10: L40.5 | Łuszczyca stawowa (M07.0-M07.3, M09.0) |
| ICD-10: L40.8 | Inna łuszczyca |
| ICD-10: L40.9 | Nieokreślona łuszczyca |
Przypisy[edytuj | edytuj kod]
- ↑ Kristian Reich, Łuszczyca jako układowa choroba zapalna: implikacje dla postępowania, „Dermatologia po Dyplomie”, 3 (4), 2012, s. 4–15 [dostęp 2020-06-19].
- ↑ a b Ramin Ghazizadeh i inni, Pathogenic mechanisms shared between psoriasis and cardiovascular disease, „International Journal of Medical Sciences”, 7 (5), 2010, s. 284–289, DOI: 10.7150/ijms.7.284, PMID: 20827428, PMCID: PMC2934727 (ang.).
- ↑ Błaszczyk i Zalewska-Janowska 2009 ↓, Łuszczyca, s. 96.
- ↑ Stephanie L. Mehlis, Kenneth B. Gordon, The immunology of psoriasis and biologic immunotherapy, „Journal of the American Academy of Dermatology”, 49 (2 Suppl), 2003, S44–50, DOI: 10.1016/s0190-9622(03)01134-4, PMID: 12894125 (ang.).
- ↑ Alexander Egeberg i inni, Association of Psoriatic Disease With Uveitis: A Danish Nationwide Cohort Study, „JAMA dermatology”, 151 (11), 2015, s. 1200–1205, DOI: 10.1001/jamadermatol.2015.1986, ISSN 2168-6084, PMID: 26222707 [dostęp 2020-06-19] (ang.).
- ↑ Ryszard Gellert, Hipo- i hiperkalcemia – patogeneza i problemy terapeutyczne, „Forum Nefrologiczne”, 4 (4), 2011, s. 373–382 [dostęp 2020-06-19].
- ↑ Hanna Wolska, Łuszczyca i choroby z jej kręgu, [w:] Maria Błaszczyk-Kostanecka, Hanna Wolska, Dermatologia w praktyce, Warszawa 2009, s. 126.
- ↑ Justyna Sałata-Nowak, Iwona Flisiak, Bożena Chodynicka, Wpływ dymu tytoniowego na skórę, „Przegląd Dermatologiczny”, 97 (5), 2010, s. 342–348 [dostęp 2020-06-19].
- ↑ G. Girolomoni, P. Gisondi, Łuszczyca a układowa odpowiedź zapalna, „Dermatologia Po Dyplomie”, 1 (3), 2010, s. 8–17 [dostęp 2020-06-19].
- ↑ Błaszczyk i Zalewska-Janowska 2009 ↓, Łuszczyca stawowa, s. 96.
- ↑ Łuszczycowe zapalenie stawów. [dostęp 2015-08-31].
- ↑ Klauss Wolff, Klaus Dieter Wolff, Richard R. Johnson, Dick Suurmond, Richard Suurmond, Thomas B. Fitzpatrick: Fitzpatrick’s color atlas and synopsis of clinical dermatology. Nowy Jork: McGraw-Hill Medical Pub. Division, 2005. ISBN 0-07-144019-4.
- ↑ Błaszczyk i Zalewska-Janowska 2009 ↓, Łuszczyca paznokci, s. 96.
- ↑ Informacja o leku Humira na stronie European Medicines Agency. [dostęp 2016-05-08]. (ang.).
- ↑ Jacek Szepietowski i inni, Leczenie łuszczycy zwyczajnej – rekomendacje ekspertów Polskiego Towarzystwa Dermatologicznego. Część I: łuszczyca łagodna, łuszczyca wieku dziecięcego, „Przegląd Dermatologiczny”, 99 (2), 2012, s. 83–96 [dostęp 2020-06-19].
- ↑ Jason E. Hawkes i inni, Discovery of the IL-23/IL-17 Signaling Pathway and the Treatment of Psoriasis, „The Journal of Immunology”, 201 (6), 2018, s. 1605–1613, DOI: 10.4049/jimmunol.1800013, PMID: 30181299, PMCID: PMC6129988 (ang.).
- ↑ Maria Lúcia Diniz Araujo, Maria Goretti P. de A. Burgos, Isis Suruagy Correia Moura, Influências nutricionais na psoríase, „Anais Brasileiros De Dermatologia”, 84 (1), 2009, s. 90–92, DOI: 10.1590/s0365-05962009000100016, PMID: 19377768 (port.).
- ↑ M. Wolters, Diet and psoriasis: experimental data and clinical evidence, „The British Journal of Dermatology”, 153 (4), 2005, s. 706–714, DOI: 10.1111/j.1365-2133.2005.06781.x, PMID: 16181450 (ang.).
- ↑ Giovanni Addolorato i inni, Rapid regression of psoriasis in a coeliac patient after gluten-free diet. A case report and review of the literature, „Digestion”, 68 (1), 2003, s. 9–12, DOI: 10.1159/000073220, PMID: 12949434 (ang.).
- ↑ S.B. Bittiner i inni, A double-blind, randomised, placebo-controlled trial of fish oil in psoriasis, „The Lancet”, 1 (8582), 1988, s. 378–380, DOI: 10.1016/s0140-6736(88)91181-6, PMID: 2893189 (ang.).
- ↑ Hywel Williams: Evidence-based dermatology. Londyn: BMJ Books, 2003, s. 238.
- ↑ Claudio Galli, Philip C. Calder, Effects of fat and fatty acid intake on inflammatory and immune responses: a critical review, „Annals of Nutrition & Metabolism”, 55 (1-3), 2009, s. 123–139, DOI: 10.1159/000228999, PMID: 19752539 (ang.).
- ↑ D. Metze i inni, Efficacy and safety of naltrexone, an oral opiate receptor antagonist, in the treatment of pruritus in internal and dermatological diseases, „Journal of the American Academy of Dermatology”, 41 (4), 1999, s. 533–539, DOI: 10.1016/S0190-9622(99)80048-6, PMID: 10495371 (ang.).
- ↑ A. Brune i inni, Antipruritische Therapie mit dem oralen Opiatrezeptorantagonisten Naltrexon. Offene, nicht placebokontrollierte Anwendung bei 133 Patienten, „Der Hautarzt”, 55 (12), 2004, s. 1130–1136, DOI: 10.1007/s00105-004-0802-8, PMID: 15517116 (niem.).
Bibliografia[edytuj | edytuj kod]
- Honorata Błaszczyk, Anna Zalewska-Janowska, Choroby skóry, Warszawa: Wydawnictwo Lekarskie PZWL, 2009, ISBN 978-83-200-3760-9, OCLC 297835794.
- Stefania Jabłońska: Choroby skóry. Wydawnictwo Lekarskie PZWL, 1951.
- Beata Miękoś-Zydek i inni, Jakość życia pacjentów z łuszczycą, „Postępy Dermatologii i Alergologii” (6 (XXIII)), 2006, s. 273–277.
- Łuszczyca, Enno Christophers, Hanna Wolska (red.), Andrzej Langner (red.), Lublin: Czelej, 2006, ISBN 83-89309-69-6, ISBN 978-83-89309-69-3, OCLC 749651912.
Linki zewnętrzne[edytuj | edytuj kod]
- Strona międzynarodowej fundacji zajmującej się propagowaniem informacji na temat łuszczycy
- Ogólnopolskie Stowarzyszenie Chorych na Łuszczycę „Psoriasis”
- Światowy Dzień Chorych na Łuszczycę – 29 X. worldpsoriasisday.com. [zarchiwizowane z tego adresu (2021-10-29)]. (ang.) – World Psoriasis Day
